• pubertatea precoce (până la 12 ani);
• Debutul precoce al activității sexuale (sub 18 ani).
• Nașteri până la 20 ani și după 40 de ani.
• Menopauză precoce (până la 45 de ani).
• Avorturi frecvente în istorie.
• Schimbarea frecventă a partenerilor sexuali.
• Prezența de papilomavirus uman sau infecție cu herpes.
• Lipsa igienei sexuale.
Teoria chimică a carcinogenezei.Chimicul afectează nucleul celular, sperma conține substanțe cancerigene (histonă, protamină). Legătura directă cu fumatul și cancerul de col uterin.
Locul principal în etiopatogeneza cancerului de col uterin este virale. Importanța primară este atașată infecției cu papilomavirus uman și serotipului 2 al virusului herpes simplex.
Teoria ereditară. Persoana conține oncogene potențiale specifice (proto-oncogene). Oncogenele sunt elemente genetice discrete din structura ADN-ului unei celule.
Plan complet de sondaj pentru patologia cervicală:
2) Examinarea generală și ginecologică.
3) Examenul citologic.
În funcție de imaginea citologică, se disting cytogramele:
1. Fără abateri de la normă.
2. Pseudo-eroziune, polip, leucoplazie, inflamație.
3. Displazia, gradul acesteia.
4. Cancer suspectat.
În plus față de 1, se arată: 4) colposcopie și biopsie țintită cu 5) examen histologic, cu leziuni cervicale extinse, se efectuează electroconizie.
7) screening pentru ITS (chlamydia, vaginoza bacteriană, HSV și CMV);
8) Studiul activității hormonale a ovarelor,
Dezactivați adBlock!
și actualizați pagina (F5)
foarte necesar
epidemiologie
Cancerul endometrial este un neoplasm comun malign. În structura bolilor oncologice la femei se află pe locul al doilea. Acesta este cel de-al patrulea tip de cancer cel mai frecvent, după cancerul de sân, plămâni și colon. Cancerul din corpul uterului apare în principal la pacienții în postmenopauză cu hemoragie în această perioadă de viață, fiind detectat în 10% din cazuri. Erori de diagnosticare la femei la această vârstă se datorează unei evaluări incorecte a sângerărilor, care sunt adesea explicate prin disfuncția menopauzei.
Factori de risc
Grupul de risc include femeile care au o probabilitate mai mare de a avea tumori maligne în prezența anumitor boli și condiții (factori de risc). Riscul de a dezvolta cancer uterin poate include:
- Femeile în perioada menopauzei stabilite cu descărcare sângerată din tractul genital.
- Femeile cu funcție menstruală continuă după 50 de ani, în special cu miom uterin.
- Femeile de orice vârstă suferă de procese endometriale hiperplastice (polipoză recurentă, adenomatoză, hiperplazie chistică glandulară a endometrului).
- Femeile care suferă de metabolismul grăsimilor și carbohidraților (suferă de obezitate, diabet) și de hipertensiune arterială.
- Femei cu diferite tulburări hormonale care provoacă anovulație și hiperestrogenism (sindromul Stein-Leventhal, bolile neuroendocrine postpartum, miomul, adenomioza, sterilitatea endocrină).
Alți factori care contribuie la dezvoltarea cancerului endometrial:
- Terapia de substituție cu estrogen.
- Cidru de ovar policist.
- Lipsa nașterii în istorie.
- Early menarche, menopauză târzie.
- Abuzul de alcool.
Simptomele cancerului uterin
- Beli. Ele sunt cele mai vechi dovezi ale cancerului uterin. Leucoreea lichidă, apoasă. Sânge este adesea adăugat la aceste secreții, mai ales după exerciții fizice.
- Mâncărime ale vulvei. Poate apărea la pacienții cu cancer endometrial datorită iritației secreției vaginale.
- Sângerarea - un simptom târziu care apare ca urmare a dezintegrării tumorii, se poate manifesta prin secreții sub formă de "slop" de carne, pete sau sânge pur.
- Durerea - crampe, care dă membrelor inferioare, apare atunci când descărcarea uterului este întârziată. Durerile dureroase, caracterul plâns, mai ales noaptea, indică răspândirea procesului în afara uterului și se explică prin compresia plexului tumoral al plexului nervos din pelvis.
- Funcția defectuoasă a organelor adiacente, datorită germinării tumorii în vezică sau în rect.
- Obezitatea (rar pierderea în greutate), diabetul zaharat și hipertensiunea arterială sunt caracteristice acestor pacienți.
Clasificarea cancerului la fazele uterului FIGO
- 0 - Carcinom preinvaiv (hiperplazia glandulară atipică a endometrului)
- 1 - Tumoarea este limitată la corpul uterului, metastazele regionale nu sunt detectate
- 1a - Tumor limitat de endometru
- 1b - Invazia miometrului de până la 1 cm
- 2 - Tumora afectează corpul și colul uterin, metastazele regionale nu sunt detectate
- 3 - Tumoarea se extinde dincolo de uter, dar nu în afara bazinului.
- 3a - Tumora infiltrează membrana seroasă a uterului și / sau există metastaze la nivelul uterului și / sau al ganglionilor limfatici regionali ai bazinului
- 3b - Tumora infiltrează fibrele pelvine și / sau metastazele în vagin
- 4 - Tumoarea se extinde dincolo de pelvisul mic și / sau există germinarea vezicii și / sau a rectului
- 4a - Tumoarea invadează vezica urinară și / sau rectul
- 4b - Tumor de orice grad de răspândire locală și regională cu metastaze detectabile la distanță

Clasificarea internațională a cancerului uterin de către sistemul TNM
- T0 - Tumoarea primară nu este detectată.
- Tis - carcinom preinvaziv
- T1 - Tumoarea este limitată la corpul uterului
- T1a - Cavitatea uterului nu are o lungime mai mare de 8 cm
- T1b - Cavitatea uterină cu o lungime mai mare de 8 cm
- T2 - Tumora se extinde până la colul uterin, dar nu în afara uterului
- T3 - Tumoarea se extinde dincolo de uter, dar rămâne în pelvisul mic
- T4 - Tumora se extinde până la nivelul membranei mucoase a vezicii urinare, rectului și / sau se extinde dincolo de pelvis
N - ganglioni limfatici regionali
- Nx - Nu există date suficiente pentru evaluarea stării ganglionilor limfatici regionali
- N0 - Nu există semne de metastaze care afectează ganglionii limfatici regionali
- N1 - Metastaze în ganglionii limfatici regionali
M - metastaze îndepărtate
- Mx - Nu sunt date suficiente pentru a identifica metastazele îndepărtate
- M0 - Nu există semne de metastaze
- M1 - Există metastaze îndepărtate
G - diferențierea histologică
- G1 - Grad ridicat de diferențiere
- G2 - Gradul mediu de diferențiere
- G3-4 - Grad scăzut de diferențiere
Există forme limitate și difuze ale cancerului uterin. Cu o formă limitată, tumoarea crește sub forma unui polip, clar delimitată de membrana mucoasă necompletată a uterului, cu infiltrarea difuze - cancer care se extinde la întregul endometru. Tumoarea se întâmplă cel mai adesea în zona colțurilor inferioare și ale tubului uterului. Aproximativ 80% dintre pacienți au adenocarcinom cu diferite grade de diferențiere, în 8-12% - adenoacantom (adenocarcinom cu diferențiere scuamoasă benignă), care are un prognostic favorabil.
Tumorile mai rare care au cel mai rău prognostic sunt carcinomul cu celule scuamoase glandulare, în care componenta celulară scuamoasă seamănă cu carcinomul cu celule scuamoase;
Carcinomul cu celule scuamoase, ca și carcinomul cu celule deschise, are multe în comun cu tumorile cervicale similare, apare la femeile în vârstă și se caracterizează printr-un curs agresiv.
Cancerul nediferențiat apare adesea la femeile în vârstă de peste 60 de ani și apare pe fundalul atrofiei endometrului. De asemenea, are un prognostic slab.
Una dintre variantele morfologice rare ale cancerului endometrial este cancerul papilar seros.Din punct de vedere morfologic, are multe în comun cu cancerul ovarian seros, se caracterizează printr-un curs extrem de agresiv și o potență mare de metastaze.
Diagnosticul cancerului uterin
Examen ginecologic. Atunci când sunt văzute cu ajutorul oglinzilor, starea cervixului și natura secreției din canalul cervical sunt clarificate - descărcarea se face pentru examinarea citologică. Într-un studiu vaginal (recto-vaginal), se atrage atenția asupra mărimii uterului, a stadiului apendicelui și a țesutului circulator.
Biopsie de aspirație (citologia aspiratului din uter) și studiul aspirației de spălare a apei din uter și canalul cervical. Aceasta din urmă se efectuează la vârsta de postmenopauză, dacă nu există posibilitatea de biopsie de aspirație și de chiuretaj diagnostic.
Examinarea citologică a frotiurilor vaginale luate din fornixul posterior. Această metodă dă un rezultat pozitiv în 42% din cazuri.
În ciuda unui procent mic de rezultate pozitive, metoda poate fi aplicată pe scară largă în condiții policlinice, exclude trauma, nu stimulează procesul tumoral.
Separarea chiuretei diagnostice a uterului și colului uterin, sub controlul histeroscopiei. Este recomandabil să se obțină răzuirea din zonele în care se întâmplă adesea procesele preumarate: zonele faringiene externe și interne, precum și unghiurile conductelor.
histeroscopie. Metoda ajută la identificarea procesului cancerului în locurile dificile pentru chiuretaj, vă permite să identificați localizarea și prevalența procesului tumoral, ceea ce este important pentru alegerea unei metode de tratament și pentru monitorizarea ulterioară a eficacității radioterapiei.
markerii tumorali. Pentru a determina activitatea proliferativă a celulelor carcinomului endometrial, este posibil să se determine anticorpii monoclonali Ki-S2, Ki-S4, KJ-S5.
Pentru a detecta metastazele îndepărtate, radiografiile toracice, ultrasunetele și tomografia computerizată a organelor abdominale și a ganglionilor limfatici retroperitoneali sunt recomandate.
examinarea cu ultrasunete. Precizia diagnosticului cu ultrasunete este de aproximativ 70%. În unele cazuri, locul cancerului nu diferă de mușchiul uterin prin caracteristicile sale acustice.
Tomografie computerizată (CT). Efectuat să excludă metastazele în apendicele uterine și tumorile ovariene multiple primare.
Imagistica prin rezonanță magnetică (MPT). MPT în cancerul endometrial permite determinarea exactă a localizării procesului, diferențierea etapelor I și II de stadiul III și IV și, de asemenea, determinarea profunzimii invaziei în miometru și distingerea etapei I a bolii în rândul celorlalte. RMN este o metodă mai informativă în determinarea extinderii procesului în afara uterului.
Tratamentul cancerului uterin
Atunci când alegeți o metodă pentru tratarea pacienților cu cancer uterin, există trei factori principali de luat în considerare:
- vârsta, starea generală a pacientului, severitatea afecțiunilor metabolice și endocrine,
- structura histologică a tumorii, gradul de diferențiere, dimensiunea, localizarea în uter, prevalența procesului tumoral,
- instituția în care se va efectua tratamentul (nu numai instruirea oncologică și competențele chirurgicale ale medicului sunt importante, ci și echipamentul instituției).
Doar luând în considerare acești factori, este posibil să se efectueze stadializarea corectă a procesului și tratamentul adecvat.
Aproximativ 90% dintre pacienții care suferă de cancer uterin suferă un tratament chirurgical. De obicei, efectuați extirparea uterului cu anexe. La deschiderea cavității abdominale se efectuează un audit al organelor pelvine și al cavității abdominale și al ganglionilor limfatici retroperitoneali. În plus, luați tampoane din spațiul Douglas pentru cercetare citologică.
Tratamentul chirurgical al cancerului uterin
Cantitatea de tratament chirurgical este determinată de stadiul procesului.
Etapa 1a: dacă numai endometrul este afectat, indiferent de structura histologică a tumorii și gradul de diferențiere a acesteia, se efectuează o extirpare simplă a uterului cu adaosuri fără terapie suplimentară. Odată cu apariția intervenției chirurgicale endoscopice în această etapă a bolii, a devenit posibilă efectuarea ablației (diathermocoagulării) a endometrului.
Etapa 1b: în cazul invaziei de suprafață, localizarea tumorii de dimensiuni mici, gradul ridicat de diferențiere în partea superioară posterioară a uterului, se efectuează o extirpare simplă a uterului cu anexe.
Cu o invazie de până la 1/2 din memorie, sunt prezentate gradele de diferențiere G2 și G3, mărimea tumorii mari și localizarea în uterul inferior, histerectomia cu adaosuri și limfadenectomia. În absența metastazelor la nivelul ganglionilor limfatici pelvieni după operație, se efectuează iradierea intravasculară endovaginală. Dacă limfadenectomia este impracticabilă după operație, iradierea pelviană externă trebuie efectuată la o doză focală totală de 45-50 Gy.
La etapa 1b-2a G2-G3, 2b G1, uterul este extirpat cu adaosuri, limfadenectomie. În absența metastazelor limfatice și a celulelor maligne în lichidul peritoneal, iradierea intracavitară endovaginală trebuie efectuată cu o invazie superficială după operație. Cu invazie profundă și grad scăzut de diferențiere a tumorii, este efectuată radioterapia.
Etapa 3: volumul optim al operației trebuie considerat extirparea uterului cu anexe cu limfadenectomie. La identificarea metastazelor din ovare, este necesar să se reseteze omentumul mai mare. În viitor, a efectuat iradierea exterioară a pelvisului mic. Dacă sunt detectate metastaze în ganglionii limfatici para-aortici, este recomandabil să le eliminați. În cazul în care nu este posibilă îndepărtarea ganglionilor limfatici metastazici, este necesară efectuarea iradierii externe a acestei zone. În stadiul IV, tratamentul se efectuează în conformitate cu un plan individual care utilizează, dacă este posibil, o metodă chirurgicală de tratament, radiație și chimiohormonoterapie.
chimioterapie
Acest tip de tratament se desfășoară în principal într-un proces comun, în tumori autonome (independente de hormoni), precum și în detectarea recurenței bolii și a metastazelor.
În prezent, chimioterapia pentru cancerul uterului rămâne paliativă, deoarece chiar și cu o eficacitate suficientă a unor medicamente, durata acțiunii este de obicei scurtă - până la 8-9 luni.
Se utilizează combinații de astfel de medicamente ca derivații de platină din prima generație (cisplatină) sau a doua generație (carboplatină), adriamicină, ciclofosfamidă, metotrexat, fluorouracil, fosfamidă etc.
Doxorubicina (adriamicina, rastocina etc.), medicamentele de platină din prima și a doua generație (platidiam, cisplatin, platimit, platinol, carboplatin) trebuie să fie menționate printre cele mai eficiente medicamente care dau un efect complet și parțial în mai mult de 20% din cazuri.
Combinația de adriamicină (50 mg / m2) cu cisplatină (50-60 mg / m2) dă cel mai mare efect - până la 60%.
Cu cancerul larg al uterului, recidivele și metastazele sale, atât în monochemoterapie, cât și în combinație cu alte medicamente, se poate folosi taxol. În mod mono, taxolul se utilizează la o doză de 175 mg / m2 ca perfuzie de 3 ore la fiecare 3 săptămâni. Cu o combinație de taxol (175 mg / m2), cisplatină (50 mg / m2) și epirubicină (70 mg / m2), eficacitatea terapiei este semnificativ crescută.
Terapia hormonală
Dacă la momentul intervenției chirurgicale tumoarea a depășit uterul, atunci expunerea chirurgicală regională sau radiația locală nu rezolvă principala problemă a tratamentului. Este necesar să se utilizeze chemo și terapia cu hormoni.
Progestogeni sunt cel mai frecvent utilizate pentru terapia hormonală: 17-OPK. Depo-Provera, Provera, Farlugal, Depostat, Megace în asociere cu sau fără tamoxifen.
În cazul unui proces metastatic în cazul unei ineficiențe a terapiei cu progestin, este recomandabil să se administreze zoladek
Orice tratament de conservare a organelor este posibil numai într-o instituție specializată, unde există condiții pentru efectuarea unui diagnostic aprofundat atât înainte, cât și în timpul tratamentului. Este necesar să avem nu numai echipamente de diagnostic, ci și personal de înaltă calificare, inclusiv morfologi. Toate acestea sunt necesare pentru detectarea în timp util a ineficienței tratamentului și a operației ulterioare. În plus, este necesară o observare dinamică constantă. Oportunități pentru tratamentul hormonal conservând organele cancerului endometrial minim la femeile tinere care utilizează progestogene: 17-OPK sau depo-provera combinate cu tamoxifen. Cu un grad moderat de diferențiere, se utilizează o combinație de terapie hormonală și chimioterapie (ciclofosfamidă, adriamicină, fluorouracil sau ciclofosfamidă, metotrexat, fluorouracil).
Terapia hormonală este recomandabilă pentru numirea pacienților cu grad de diferențiere crescută sau moderată a tumorii. Cu un grad ridicat de diferențiere a tumorii, invazia superficială a tumorii în miometru, localizarea tumorii în partea inferioară sau superioară a 2/3 a uterului. pacientul are vârsta de până la 50 de ani, în absența metastazelor - terapia hormonală se efectuează în decurs de 2-3 luni. Dacă nu există efect, este necesar să treceți la chimioterapie.
Ce femei sunt expuse riscului
Se pare că intrarea în grupul de risc nu este atât de dificilă. Fibroamele uterine sunt frecvente și, conform studiilor clinice, este aproximativ, de exemplu, toate bolile ginecologice. Cu toate acestea, se crede că studiile clinice nu acoperă toate cazurile de fibrom uterin, iar cifra reală este mult mai mare.
Femeile de la vârsta de reproducere târzie și de vârsta de premenopauză prezintă cel mai mare risc. Recent, semnele de fibrom uterin au apărut din ce în ce mai frecvent la femeile din grupa de vârstă de 30-33 ani. La vârsta de 30 de ani, fibromul uterin apare în medie în 1,0-1,5% din cazuri.
Există un risc ridicat al bolii la femei, în genul căruia au fost deja cazuri de miom, precum și în boli obeze și cardiovasculare. Ce este această tumoare?
Semne de fibrom uterin
Acesta este un neoplasm benign sub formă de noduri rotunjite. Un nod poate fi unul, dar mai des este mai mult. Nodurile variază în funcție de dimensiune, greutate și viteză de creștere. Un nod poate fi la fel de mare ca o nuci de pin, sau poate creste la dimensiunea unei nuca de cocos. Creșterea are loc neuniform: tumora poate fi mică pentru o perioadă lungă de timp și nu se deranjează, iar apoi, dacă există un factor provocator, aceasta poate începe să crească rapid. Fibroamele uterine mari pot stoarce organele adiacente, provoacă durere și sunt o indicație pentru intervenții chirurgicale.
Creșterea unei tumori poate interfera cu fertilizarea oului și poate provoca infertilitate.
Locul de formare a nodului este fie corpul uterului, fie cervixul. În corpul uterului, nodurile apar și cresc în 95 de cazuri din 100. Fibrele de col uterin apar mai puțin frecvent: numai în 5 cazuri din 100.
Ce simte o femeie dacă are o tumoare?
Simptomele fibromului uterin
Boala la femeile de vârste diferite cu evoluție diferită a bolii este caracterizată de o varietate de simptome.
În primele etape și cu dimensiuni mici ale nodului, simptomele pot fi absente cu totul. O femeie nu simte durere și poate afla despre prezența fibroamelor în corpul uterului numai în timpul unei vizite la ginecolog și a unui examen suplimentar. În acest stadiu, este cel mai ușor de tratat.
Simptomele pot apărea pe măsură ce progresează boala. Dintre cele mai frecvente sunt următoarele:
- O menstruație lungă și abundentă.
- Durerea în timpul menstruației.
- Spotul între cicluri.
- Dureri de spate scăzute.
- Constipație și urinare frecventă.
- Tragerea durerilor în abdomenul inferior.
- Hemoglobină scăzută.
- Creșteți dimensiunea abdomenului.
Fibrele uterine pot avea o complicație - necroza uterului.Simptomele sale sunt durere ascuțită și febră mare. De ce este afectată sănătatea reproductivă a unei femei?
Cauzele fibromilor uterini
Se crede că principalul factor care provoacă apariția și dezvoltarea bolii este dezechilibrul hormonilor - estrogen și progesteron. El este cel care duce la sângerări grele și prelungite în timpul menstruației.
Cauza fibromilor uterini poate fi prezența în istoria femeilor a avorturilor și rănirii.
Se crede că cauza bolilor femeilor este o dispreț față de bărbați. Într-adevăr, dacă o femeie începe să trăiască viața sexuală mai târziu de 28 de ani, nu naște un copil până la această vârstă sau viața sexuală este neregulată, aceasta afectează în mod negativ sănătatea reproducerii, ceea ce nu se poate spune despre femeile care au un partener sexual obișnuit și până la vârsta de 28 de ani au devenit deja mame . Recent, printre motivele care au condus la apariția unei tumori se numesc stresul unei femei la locul de muncă și acasă, precum și nemulțumirea față de viața ei personală. Este bine, bineînțeles, să încercăm să îmbunătățim relațiile cu bărbații, decât să tratăm miomul.
Observațiile privind femeile diagnosticate cu fibrom uterin au arătat că sarcina duce la creșterea tumorilor. Un nod mărit poate provoca avort spontan și forță de muncă prematură. Prin urmare, o sarcină care apare într-o femeie cu miom trebuie să fie sub supravegherea medicilor. Iar atunci când planificați o sarcină, este mai bine să fiți testat în prealabil și dacă fibroamele sunt detectate, pentru a le vindeca înainte de debutul concepției.
Ce trebuie făcut dacă se detectează miomul?
Tratamentul fibromilor uterini
Tratamentul depinde de vârsta femeii, de dimensiunea nodurilor tumorale și de apariția simptomelor.
Fibrele uterine sunt mai ușor de tratat în stadiile incipiente de dezvoltare.
Dacă tumoarea este mică, nu există dureri și sângerări, atunci medicamentele sunt prescrise pentru a normaliza fundalul hormonal al corpului femeii. Ei sunt capabili să oprească creșterea tumorii, dar nu duc la eliminarea acesteia. Utilizarea medicamentelor se efectuează în decurs de 3-6 luni și poate fi însoțită de efecte secundare: modificări frecvente ale dispoziției, transpirații, cefalee și multe altele.
După tratamentul la fiecare șase luni, trebuie făcută ultrasunete, iar starea femeii trebuie monitorizată, deoarece riscul de reluare a fibroamelor după tratament rămâne. Dacă tumoarea este mare și semnele bolii sunt exprimate în mod clar, adică există o pierdere abundentă de sânge și o creștere rapidă a nodurilor, precum și în cazul unui tratament hormonal ineficient, este prescrisă o intervenție chirurgicală. În funcție de complexitatea cursului bolii, uterul poate fi reținut sau eliminat în timpul operației. În Europa, aproape 70% din femeile care au părăsit deja vârsta de naștere, uterul este eliminat. Femeile care sunt în vârstă fertilă și care nu au dat încă naștere, încearcă să mențină uterul. Recuperarea după intervenția chirurgicală are loc destul de repede. După tratament, femeile se confruntă cu o serie de restricții: bronzarea într-un salon de bronzare și sub razele directe ale soarelui este nedorită, este mai bine să evitați să vizitați sauna și să masați abdomenul și spatele.
Există o serie de plante și produse care au un efect pozitiv asupra tratamentului. Ei nu înlocuiesc drogurile, dar sunt capabili să creeze un fond favorabil în timpul tratamentului. Din plante pot fi numite ovăz, grâu, lemn dulce și din produse - mere, rodii și morcovi.
Având în vedere că motivul pentru intervenția chirurgicală este stadiul deja avansat al bolii, detectarea precoce poate fi principala modalitate de tratare eficientă a acesteia. Prin urmare, pentru a-și păstra sistemul de reproducere, este important ca o femeie să viziteze în mod regulat un doctor și să efectueze o scanare cu ultrasunete a uterului, iar dacă simptomele adverse sunt detectate, luați tratamentul prompt.
Caracteristicile cervicale
Cervixul este partea inferioară a uterului. În centrul său trece un canal numit cervical. Capătul său se deschide în uter și celălalt în vagin. Doar o treime din întregul gât este vizibil când este văzut într-un scaun ginecologic.Cele mai multe dintre ele sunt ascunse. De-a lungul vieții gâtului unei femei se schimbă în mod constant. Există o zonă specială la joncțiunea a două tipuri de epiteliu, care în cele din urmă se deplasează în canalul cervical. Această zonă de transformare este cea mai vulnerabilă față de toți factorii adversi. Din acest motiv încep cele mai multe modificări precanceroase și canceroase.
Gâtul eroziunii și cancerul
De multe ori puteți auzi diagnosticul de "eroziune cervicală". Acesta este un termen inexact. Cel mai adesea aceasta înseamnă ectopie - o condiție care este norma pentru 25% dintre femeile tinere. Cu această caracteristică, epiteliul cilindric al căptușelii canalului cervical, vine în locul multistratului. Zona de transformare se extinde spre exterior. În majoritatea cazurilor, ectopia nu necesită tratament, nu are simptome și cu siguranță nu este o afecțiune precanceroasă. Singura recomandare: monitorizarea regulată de către un ginecolog.
CANCERUL GĂMII UTERULUI - FACTORI DE RISC
Factor de risc - Acesta este orice fenomen care afectează probabilitatea dezvoltării unei boli ca cancerul.
Diferitele tipuri de risc sunt caracteristice diferitelor tipuri de cancer. De exemplu, expunerea la radiații solare puternice pe piele poate duce la apariția melanomului. Fumatul este un factor de risc pentru o mare varietate de tipuri de cancer. Cu toate acestea, prezența acestui factor, și chiar și a câtorva factori similari, nu înseamnă dezvoltarea bolii.
Șansa de a dezvolta cancer de col uterin este crescută atunci când este expusă anumitor factori de risc. În absența acestor factori, tumora malignă la femei este rară.
În ciuda faptului că factorii de risc cresc probabilitatea unei tumori, multe femei nu primesc boala. Odată cu dezvoltarea cancerului sau a schimbărilor de pretumor, nu se poate spune cu siguranță că acestea au fost cauzate de unul sau alt factor de risc.
Când vorbim despre factori de risc, este foarte important să înțelegem că suntem capabili să schimbăm sau să excludem unele dintre ele, cum ar fi renunțarea la fumat sau vindecarea infecției cu papilomavirus uman. Alți factori, cum ar fi vârsta sau istoria familială, nu ne putem schimba. Cu toate acestea, cunoașterea factorilor de risc care nu pot fi excluse este extrem de importantă deoarece prezența lor încurajează femeile să fie examinate în mod regulat pentru depistarea precoce a cancerului de col uterin.
RISC FACTORI DE DEZVOLTARE A cancerului uterin de col uterin sunt:
Infecția cu papilomavirus uman
Infecția cu papilomavirus uman (PVI) - Acesta este cel mai important factor de risc pentru cancerul de col uterin.

Papilomavirus uman (HPV) - Un grup de peste 100 de virusuri înrudite care infectează celulele pielii, organelor genitale externe, anusului, cavității orale și faringelui. Virușii nu se răspândesc în sânge și în organele interne, cum ar fi inima sau plămânii. Papilomavirusul și-a luat numele pentru capacitatea sa de a forma creșteri, numite papilomi, cunoscută sub numele de negii.
Diferitele tipuri de HPV afectează diferite părți ale corpului. Unele dintre ele cauzează condiloame comune pe mâini și picioare, altele afectează buzele sau limba. Anumite tipuri de HPV sunt responsabile pentru apariția unor veruci pe sau în jurul organelor genitale externe feminine și masculine și în zona anusului. Asemenea creșteri se pot distinge cu ochiul liber sau pot ajunge la câțiva centimetri în diametru. Ele sunt cunoscute sub numele de verucile genitale. În cele mai multe cazuri, tipul HPV 6 și tipul HPV 11 sunt responsabile pentru dezvoltarea unor astfel de modificări. Se numesc viruși. risc scăzut de oncogene deoarece rareori provoacă cancer.
Anumite tipuri de HPV se numesc virusuri cu risc ridicat de oncogene, deoarece sunt strâns legate de dezvoltarea cancerului, inclusiv cancerul de col uterin, cancerul vulvei și vaginului la femei, cancerul penisului la bărbați și cancerul canalului anal și al gurii la femei și bărbați . Medicii cred că infecția cu HPV apare chiar înainte de apariția cancerului de col uterin.Virușii cu risc ridicat includ HPV 16, HPV 18, HPV 31, HPV 33 și HPV 45, precum și alte tipuri. Aproximativ 2/3 din cazurile de cancer de col uterin sunt asociate cu HPV 16 și HPV 18.
Cercetările privind factorii de risc pentru cancerul de col uterin, în ultimii 5 ani, virusurile papilomavirusului uman (HPV), în special cele de tip 16,18, joacă un rol dominant în inducerea creșterii tumorilor. Numeroase studii arată că există o tendință de creștere a numărului de cazuri dovedite de displazie, cancer intraepitelial și infecții de col uterin asociate cu virusul papilomatoză umană.
Infecția cu HPV este destul de frecventă și, în majoritatea oamenilor, organismul este capabil să facă față singure infecției. Uneori însă, infecția nu se vindecă și devine cronică. Infecția cronică, în special dacă este cauzată de un risc ridicat de oncogene HPV, poate duce în final la tumori maligne, cum ar fi cancerul de col uterin.
În ciuda faptului că HPV este transmis sexual (inclusiv sex vaginal, anal și oral), actul sexual nu este necesar pentru infecție. Pentru răspândirea virusului de la o persoană la alta, tot ce este necesar este contactul cu pielea cu zona în care sunt situate negi. Este posibil ca HPV să se poată răspândi pe piele și pe membranele mucoase: de exemplu, infecția începe în colul uterin și apoi se duce la vagin. Singura modalitate de a preveni complet infectarea zonei anale AVI sau a organelor genitale externe este lipsa contactului bolnavului cu aceste zone.
O oncocitologia frotiului vă permite să evaluați modificările în celulele colului uterin sub influența HPV. Testele moderne detectează infecția însăși prin detectarea fragmentelor ADN ale virusului în celule. Testul pentru detectarea HPV este de asemenea utilizat în cazurile în care rezultatele frotiului pe oncocitologie se abat de la normă. Dacă studiul relevă un virus cu risc oncogen ridicat, atunci femeia poate avea nevoie de o examinare completă, inclusiv de colposcopie. În ciuda faptului că este imposibil să se vindece PVI astăzi, există metode pentru tratarea condiloamelor și a creșterii celulare anormale sub influența virusului.
Riscul de a dezvolta cancer de col uterin la femeile care fumează este de aproape două ori mai mare decât în cazul nefumătorilor.

Fumul de țigară conține multe substanțe cancerigene care afectează nu numai plămânii. Acești compuși dăunători sunt absorbiți prin vasele plămânilor și se răspândesc prin sânge în tot corpul.
Femeile care fumează în mucusul cervical detectează produsele secundare de ardere a tutunului. Cercetătorii consideră că aceste substanțe dăunează ADN-ului celulelor membranelor mucoase ale colului uterin și afectează dezvoltarea cancerului. În plus, fumatul reduce eficacitatea sistemului imunitar în lupta împotriva HPV.
Imunosupresia (imunosupresia)
Virusul imunodeficienței umane (HIV), care provoacă SIDA, afectează sistemul imunitar și crește riscul de apariție a infecției cu papilomavirus uman. Acest lucru ajută la explicarea riscului ridicat de a dezvolta cancer de col uterin la femeile cu SIDA.
Oamenii de știință cred că activitatea sistemului imunitar ajută la distrugerea celulelor canceroase și încetinește creșterea și răspândirea lor. La femeile care suferă de infecție cu HIV, modificările preumarate în colul uterin devin mult mai rapide pentru cancerul invaziv.
Un risc crescut de a dezvolta cancer de col uterin include, de asemenea, femeile care primesc medicamente pentru a suprima imunitatea, de exemplu, în tratarea bolilor autoimune (boli în care sistemul imunitar percepe propriile țesuturi ale corpului ca străine și le atacă), precum și după transplanturi de organe.
chlamydia - Acestea sunt bacterii destul de comune care infectează sistemul reproductiv. Ele sunt transmise prin contact sexual. Infecția cu chlamidiu poate provoca inflamația organelor pelvine, ceea ce duce la infertilitate.
Unele studii arată că riscul de apariție a cancerului de col uterin este ridicat la femeile ale căror sânge prezintă semne de infecție anterioară sau actuală (comparativ cu femeile cu rezultate normale de testare). Infecția cu Chlamydia la femei poate fi asimptomatică. O femeie poate să nu fie conștientă de ea până la obținerea rezultatelor testelor de laborator.
Lipsa de fructe și legume proaspete în dieta poate crește riscul de cancer de col uterin. Probabilitatea apariției adenocarcinomului de col uterin este ridicată la femeile obeze.
Pastile contraceptive orale (pilule contraceptive)
Dovezile sugerează că utilizarea pe termen lung a contraceptivelor orale (OC) poate crește riscul de apariție a cancerului de col uterin.

Cercetătorii consideră că, cu cât femeia consumă mai mult aceste medicamente, cu atât este mai mare riscul de cancer. Cu toate acestea, după anularea OK, riscul de îmbolnăvire scade treptat. Un studiu recent a arătat că riscul de cancer de col uterin la femeile care au luat contraceptive de mai mult de cinci ani sa dublat. Totuși, la 10 ani după întreruperea tratamentului, riscul a fost redus la normal.
În conformitate cu recomandările Societății Americane pentru Cancer, medicul ar trebui să se concentreze pe discutarea beneficiilor și riscurilor posibile de a lua OC cu o femeie.
Dacă există mai mulți parteneri sexuali pentru prevenirea bolilor cu transmitere sexuală, femeia trebuie să utilizeze contracepția barieră (prezervative), indiferent de ce alte contraceptive le utilizează.
Sarcini pe termen lung
Riscul de a dezvolta cancer de col uterin este ridicat la femeile care au nascut de trei sau mai multe ori. Motivul pentru acest lucru nu este clar pentru oamenii de știință.
Conform unei teorii, este rezultatul unui act sexual neprotejat, care este necesar pentru concepție și, în același timp, poate expune o femeie la HPV. În plus, studiile indică modificări hormonale în timpul sarcinii, ceea ce crește susceptibilitatea la infecția cu papilomavirus uman sau apariția tumorilor.
Alți oameni de știință cred că o femeie gravidă are un sistem imunitar slăbit, ca urmare a faptului că este mai ușor să provoace PVI și tumori maligne.
Vârsta fragedă a primei sarcini pe termen lung
Femeile care au rămas gravidă la vârsta de 17 ani și mai puțin, probabilitatea de a dezvolta cancer de col uterin în timpul vieții este de aproape două ori mai mare decât în cazul femeilor care la momentul debutării primei sarcini sunt de 25 de ani sau mai mult.
Lipsa de fonduri este, de asemenea, un factor de risc pentru cancerul de col uterin. Multe femei cu venituri mici nu primesc întreaga cantitate de îngrijire, inclusiv screening oncocytologic. Aceasta înseamnă tratamentul tardiv al modificărilor preumplute în colul uterin.
DES - Acesta este un medicament hormonal, care a fost prescris în Statele Unite la unele femei cu riscul de avort spontan în perioada 1940 - 1971.
La femeile ale căror mame au luat DES în timpul sarcinii, a apărut adenocarcinom celular al vaginului sau colului uterin mai des decât se aștepta. Acest tip de cancer la femeile care nu au fost expuși la DES este extrem de rar. Pentru 1000 de femei ale căror mame au luat DES în timpul sarcinii, există un caz de adenocarcinom. Aceasta înseamnă că 99,9% dintre fetele DES au rămas sănătoase.
Cel mai adesea, adenocarcinomul celular clar asociat cu aportul de DES are loc în vagin decât în cervix. Și riscul este cel mai mare în aceste cazuri dacă mama pacientului a primit medicamentul în primul trimestru de sarcină. Vârsta medie a femeilor la momentul detectării adenocarcinomului celular clar asociată cu expunerea la DES este de 19 ani.
Deoarece utilizarea DES în timpul sarcinii a fost interzisă în 1971, cele mai tinere fete "DES" au deja 35 de ani. Adică, au depășit vârsta celui mai ridicat risc de tumoare.Și totuși, nu există o limită de vârstă sigură pentru dezvoltarea tumorii asociate cu DES. Medicii nu știu exact cât timp rămâne riscul de adenocarcinom.
Fetele DES au, de asemenea, un risc crescut de carcinom cu celule scuamoase și modificări precanceroase în colul uterin asociat cu HPV.
Prezența cancerului de col uterin în rude
Cancerul de col uterin în unele familii poate fi moștenit. Dacă mama sau sora ta a avut această tumoare, atunci personal aveți șanse de a dezvolta cancer de col uterin cu un factor de 2-3, în comparație cu familiile în care nu apare tumora.
Unii cercetători cred că în astfel de familii, o anumită tendință este moștenită, ceea ce determină o rezistență redusă a corpului feminin la HPV. Pe de altă parte, femeile din aceeași familie cu un pacient care are cancer de col uterin au unul sau mai mulți factori de risc non-genetici descriși mai sus.
+7 495 66 44 315- unde și cum să vindeci cancerul
Astăzi, în Israel, cancerul de sân poate fi vindecat complet. Potrivit Ministerului Sănătății israelian, 95% din ratele de supraviețuire pentru această boală sunt în prezent în Israel. Aceasta este cea mai mare cifră din lume. Pentru comparație: în conformitate cu Registrul Național al Cancerului, incidența în Rusia în anul 2000 a crescut cu 72% față de 1980, iar rata de supraviețuire este de 50%.
Până în prezent, standardul de tratament pentru cancerul de prostată localizat clinic (adică limitat la prostată) și, prin urmare, tratabil, este considerat fie o varietate de metode chirurgicale, fie metode terapeutice prin radiații (brahiterapie). Costul diagnosticului și tratamentului cancerului de prostată în Germania va varia de la 15.000 € la 17.000 €
Acest tip de tratament chirurgical a fost dezvoltat de chirurgul american Frederick Mos și a fost utilizat cu succes în Israel în ultimii 20 de ani. Definiția și criteriile pentru operația conform metodei Mos au fost elaborate de Colegiul American de Operație Mosa (ACMS) în asociere cu Academia Americană de Dermatologie (AAD).
- Cancerul de sân
- cancere
- ovare
- Ovarii - tipuri de tumori
- Ovarii - tumori epiteliale
- Ovarii - tumori de celule germinative
- Ovarii - tumori stromale
- Ovarii - chisturi
- Ovarii - cancer
- Statistica cancerului ovarian
- Cancerul ovarian - diferențele
- Cancerul ovarian - cauze
- Cancer ovarian - factori de risc
- Cancer ovarian - simptome
- Cancerul ovarian - Detectarea timpurie
- Diagnosticul cancerului ovarian
- Cancer ovarian - Clasificare histologică
- Cancer ovarian - Clasificare clinică
- Cancer ovarian - clasificare prin sistemul TNM
- Cancer ovarian - supraviețuire în etape
- Tratamentul cancerului ovarian
- Cancer ovarian - tratament chirurgical
- Cancerul ovarian - Chimioterapia
- Tratamentul cancerului ovarian
- Cancer ovarian - terapie hormonală
- Cancer ovarian - radioterapie
- Cancer ovarian - Studii clinice
- Cancer ovarian - terapie complementară și alternativă
- Cancerul ovarian epitelial invaziv - tratament în etape
- Tumori epiteliale maligne potențial maligne - tratament
- Tumorile celulelor germinale ovariene - tratament
- Tumorile stromale ovariene - tratament
- Cancer ovarian - după tratament
- Cancerul ovarian - tratamentul nu funcționează
- Ovarian cancer - prevenire
- Cancer ovarian - întrebări adresate medicului
- Cancerul ovarian - nou în cercetare
- uter
- Uterul - tumori
- Uter - Cancer
- Cancerul uterin - Simptome
- Cancerul uterului - modalități de răspândire
- Cancerul uterin - diagnostic
- Cancerul uterin - clasificare morfologică
- Cancerul uterin - Clasificare clinică
- Cancerul uterin - clasificarea TNM
- Cancerul uterin - grupat în etape
- Cancerul uterului - tratamentul
- Cancerul uterin - rezultatele tratamentului
- col uterin
- Cervix - Cancer
- Statistici privind cancerul de col uterin
- Cancerul de col uterin - cauze
- Cancerul de col uterin - Factori de risc
- Cancerul de col uterin - Simptome
- Cancerul de col uterin - detectarea timpurie
- Cancerul de col uterin - diagnostic
- Cancerul de col uterin - Cercetare pentru cancerul suspectat
- Cancerul de col uterin - Prevenirea
- Cancerul de col uterin - clasificare morfologică
- Cancerul de col uterin - clasificarea etapelor
- Cancerul de col uterin - supraviețuirea etapei
- Tratamentul cancerului de col uterin
- Cancer de col uterin - tratament chirurgical
- Cancerul de col uterin - Tratamentul cu radiații
- Cancerul de col uterin - Chimioterapia
- Tratamentul cancerului de col uterin - terapia de chemoradiție
- Tratamentul cancerului de col uterin pentru oncocitologie
- Cancerul de col uterin - tratament în etape
- Cancer de col uterin - Studii clinice
- Cancerul de col uterin - după tratament
- Cancerul de col uterin - tratamentul nu funcționează
- Cancerul de col uterin - Stil de viață
- Cancer de col uterin - Sănătate emoțională
- Cancerul de col uterin - Întrebări adresate medicului
- Cancerul de col uterin - nou în cercetare
- vagin
- Vagina - tumori benigne
- Vaginul - tumori maligne
- Diagnosticul cancerului vaginal
- Vaginal cancer - clasificare
- Tratamentul cancerului vaginal
- vulvă
- Vulva - tumori benigne
- Vulva - boli de bază și precanceroase
- Vulva - cancer
- Vulvar cancer - simptome
- Vulvar cancer - diagnostic
- Cancerul vulvei - clasificarea pe etape
- Vulvar cancer - clasificare internațională prin sistemul TNM
- Vulvar cancer - grupate în funcție de stadiile clinice
- Tratamentul cancerului Vulvar
- Cancerul pulmonar
- Cancerul de prostată
- Cancerul vezicii urinare
- Cancerul de rinichi
- Cancerul esofag
- Cancerul de stomac
- Cancer la ficat
- Pancreatic cancer
- Cancerul colorectal
- Tiroidian cancer
- Cancer de piele
- Cancerul osoasă
- Brain tumori
- Cyber Knife Treatment Cancer
- Nano-cuțit în tratamentul cancerului
- Tratamentul cancerului cu terapie cu protoni
- Tratamentul cancerului în Israel
- Tratamentul cancerului în Germania
- Radiologie în tratamentul cancerului
- Cancer de sânge
- Examinarea completă a corpului - Moscova
Cyber Knife Treatment Cancer
Tehnologia CyberKnife a fost dezvoltată de un grup de medici, fizicieni și ingineri de la Universitatea Stanford. Această tehnică a fost aprobată de FDA pentru tratamentul tumorilor intracraniene în august 1999 și pentru tumorile din restul corpului în august 2001. La începutul anului 2011. a acționat aproximativ 250 de instalații. Sistemul este distribuit activ în întreaga lume.

Tratamentul cancerului cu terapie cu protoni
PROTON THERAPY - radiochirurgia fasciculului de protoni sau a particulelor încărcate foarte puternic. Protonii în mișcare liberă sunt extrași din atomi de hidrogen. În acest scop, un aparat special servește la separarea electronilor încărcați negativ. Particulele încărcate pozitiv rămase sunt protoni. Într-un accelerator de particule (ciclotron), protonii într-un câmp electromagnetic puternic sunt accelerați pe o traiectorie spirală la o viteză enormă egală cu 60% din viteza luminii - 180 000 km / s.
Cancerul și transportul HPV
Cancerul de col uterin este una dintre bolile care este mai ușor de prevenit decât de vindecare. O mare realizare în știință a fost descoperirea naturii virale a acestui proces de cancer. Se crede că infecția cu papilomavirus uman provoacă modificări precanceroase, ducând în cele din urmă la o tumoare malignă.
În prezent, au fost identificate mai mult de 100 de tipuri de HPV care pot trăi la om. Dar nu toate sunt un factor de risc pentru dezvoltarea cancerului de col uterin. Toți virușii sunt în mod obișnuit împărțiți în grupuri de potențial oncogen ridicat, mediu și scăzut:
- Risc redus: 6, 11, 42, 43, 44 de tipuri de HPV (cauza verucilor genitale, nu cresc incidenta cancerului)
- Risc intermediar: 31, 33, 35, 51 și 52 de tipuri (cauzează adesea displazie, mult mai rar - cancer)
- Riscuri mari: 16, 18, 39, 45, 50, 53, 55, 56, 58, 59, 64, 68 (găsite în 99% din cazurile de cancer de col uterin)
În cele mai multe cazuri, HPV dispare singur în decurs de 1-2 ani, fără a genera schimbări semnificative. Și numai ocazional provoacă o infecție cronică, de lungă durată, ducând la displazie și provocând cancer de col uterin. Se crede că femeia mai tânără, cu atât se auto-vindecă mai repede. Prin urmare, la fete, definirea unui virus prin PCR este considerată inadecvată.De obicei, se efectuează un test HPV pentru modificări (leucoplazie, displazie) detectate prin frotiu și colposcopie, precum și simptome ale cancerului de col uterin.
Fapte despre HPV
- Infecția cu virusul papilloma uman care cauzează cancer apare sexual, mai des la bărbați și femei tineri.
- Se estimează că 50% din toți cei activi sexual cel puțin o dată în viața lor au fost expuși acestei infecții.
- În cele mai multe cazuri, virusul, inclusiv grupul oncogenic, părăsește corpul pe cont propriu în decurs de 1-2 ani.
- Nu există medicamente care să ajute efectiv scăparea virusului.
- Vaccinarea este singura modalitate de a proteja împotriva cancerului HPV oncogen și a cancerului de col uterin.
- Examinarea femeilor cu vârsta de până la 30 de ani la HPV nu este adecvată (deoarece boala trece pe cont propriu).
Simptome precoce ale cancerului de col uterin:
Ei au, de obicei, un caracter apos, au culoarea "fripturii de carne", au un miros specific. Astfel de descărcare apare dacă tumoarea crește la o dimensiune mare și se dezintegrează treptat.
Rularea cazurilor
- Semne ale intoxicației tumorale: scăderea drastică în greutate, pierderea apetitului, febra constantă, oboseala, anemia
- Încălcarea urinării și a mișcărilor intestinale: sânge în urină, sânge în fecale, constipație.
- Dribbling de urină sau fecale din vagin (atunci când tumora invadează peretele vezicii urinare și intestin pentru a forma fistule)
- Umflarea picioarelor, dificultăți de respirație
Tumorile cervicale pot consta din țesuturi diferite, se formează în diferite părți ale corpului, au malignități diferite.
- Cancer preinvaziv
- Carcinomul celulelor scuamoase
- Cancerul glandular (adenocarcinom)
- Alte tipuri de cancer (inclusiv nediferențiate)
Cancer preinvaziv (displazie in situ, gradul 3, CIN 3)
Cancerul "la fața locului" sau cancerul in situ - nume diferite pentru aceeași patologie. În acest caz, celulele care acoperă gâtul prezintă semne de malignitate. Dar ele nu germinează adânc în stroma. În consecință, nu există metastaze. Întrucât nu există simptome ale cancerului de col uterin în acest stadiu, acesta poate fi detectat numai cu examinare obișnuită de către un medic. În timp, cancerul "la fața locului" se transformă în microinvaziv și apoi în cancer metastatic.
Micro cancer invaziv
Adesea, experții disting o formă particulară de tumori cervicale - cancer microinvaziv, corespunzător etapei Ia. Acesta nu mai este cancer in situ, deoarece celulele tumorale au pătruns în stroma. Dar această invazie nu depășește 5 mm, iar dimensiunea tumorii însăși este de 1 cm sau mai mică. În acest caz, cancerul este, de obicei, slab agresiv, nu metastazizează și este destul de bine tratat.
Cancerul cervical invaziv
Dacă tumoarea penetrează adânc în țesut, atunci se numește invazivă. Este în timpul primelor sale simptome de cancer de col uterin. Un astfel de cancer este mai ușor de observat atunci când este examinat de un ginecolog, pe lângă faptul că are caracteristicile caracteristice ale frotiurilor și colposcopiei. În cazul unui proces avansat de cancer, pot apărea semne luminoase.
În forma lor, tumorile cervicale sunt împărțite în trei grupe:
Acest cancer crește în interiorul canalului cervical, ca în lumenul colului uterin. Acesta poate fi detectat atunci cand este vazut pe un scaun ginecologic: de multe ori atarna afara din gat in forma de polip, in forma de conopida. Astfel de tumori sunt considerate mai puțin agresive, metastaze mai târziu și au un prognostic mai bun.
Aceste tumori cresc adânc în gât. În afara, ele arată mici, dar se formează ulcerații și dezintegrare în grosimea țesuturilor. În astfel de cazuri, boala curge mai agresiv, prognosticul fiind mai puțin favorabil.
Stadiul cervical
Statisticile privind incidența nu includ cancerul preinvaziv (in situ). Această etapă a cancerului de col uterin este adesea combinată cu displazia gradului 3, deoarece tratamentul este absolut identic. Pentru tumorile care au pătruns mai adânc, a fost creată o clasificare specială. Acesta vă permite să determinați prognosticul și metoda de tratare a unei boli.
Etapa I: Tumoarea nu se extinde dincolo de uter.
- IA - penetrarea tumorii mai mică de 5 mm
- IB - o tumoare care a pătruns mai adânc de 5 mm
Etapa II - O tumoare care sa răspândit dincolo de uter (dar care nu afectează pereții bazinului și treimea inferioară a vaginului)
Etapa III - O tumoare care sa răspândit în pereții bazinului sau în a treia parte a vaginului
Etapa IV - Tumora care a penetrat dincolo de pelvis sau vezica germinată, rect.
Diagnosticul cancerului de col uterin
- Examinarea citologică (frotiu oncocitologic)
Un tampon Papanicolau este standardul global pentru depistarea cancerului de col uterin. Folosind o spatulă specială, celulele sunt luate de pe suprafața gâtului. După ce au studiat sub microscop, se încheie despre structura lor. Modificările inflamatorii, diverse atypii (inclusiv displazia severă) și elementele de cancer pot fi găsite în frotiu. Când sunt suspecte pentru rezultatele precanceroase și cancerul, sunt prevăzute metode de cercetare suplimentare. 
Colposkop - un dispozitiv special care vă permite să creșteți imaginea colului uterin și să studiați structura celulelor și a vaselor. Examinarea colului uterin cu colposcop este deosebit de importantă în stadiile inițiale ale cancerului, când tumora nu este vizibilă în timpul unei examinări de rutină. Etapele ulterioare ale cancerului de col uterin sunt ușor de observat fără alte dispozitive suplimentare.
Când se detectează zone suspecte, se efectuează o biopsie, urmată de examinarea țesutului sub microscop.
- Răzuiți canalul cervical
Dacă rezultatele examenului citologic au arătat modificări precanceroase sau canceroase și colposcopia a arătat o imagine normală, atunci trebuie efectuată chiuretajul canalului cervical. Există șanse ca celulele atipice să fie situate în interior, deci inaccesibile pentru controlul vizual. Această procedură nu este prescrisă în nici un caz de toată lumea, de obicei, citostatică și colposcopie cu biopsie sunt de obicei suficiente.
Diagnosticul cu ultrasunete este o metodă de examinare simplă, nedureroasă și ieftină. Senzor transvaginal cu ultrasunete deosebit de eficient. Dificultățile apar numai în procese foarte frecvente, precum și în prezența aderențelor în cavitatea abdominală. Pentru o diagnosticare mai eficientă, folosind o imagine tridimensională, care permite examinarea tumorii din toate părțile. Dacă se completează ultrasunete cu o sonografie doppler (studiu de flux sanguin), tumori mici pot fi detectate datorită creșterii excesive a vaselor de sânge.
Metodele suplimentare de cercetare avansate ne permit să estimăm răspândirea procesului oncologic, starea organelor învecinate și să alegem tactica tratamentului. Un RMN este mai potrivit pentru acest scop. Tomografia computerizată are un dezavantaj important: densitatea organelor pelvine atunci când este efectuată este aproximativ aceeași. Prin urmare, chiar și cancerul extensiv nu poate fi distins datorită asemănării cu țesutul adipos.
- Metode pentru determinarea metastazelor îndepărtate
Raze X ale pieptului, scanarea CT a cavității abdominale, scintigrafia scheletului poate detecta metastazele cancerului de col uterin și poate alege tactici de tratament. Aceste metode sunt utilizate după diagnosticarea inițială a cancerului invaziv, precum și pentru monitorizarea tratamentului metastazelor și atunci când simptomele de cancer de col uterin se dezvoltă după o intervenție chirurgicală.
Screening pentru cancerul de col uterin
Spre deosebire de multe alte tipuri de cancer, tumorile cervicale se dezvoltă pe o perioadă lungă de timp. Acest lucru vă permite să identificați femeile aflate în pericol și cu stadiile inițiale ale bolii. Pentru screening există o metodă minunată - testul citologic Papanicolau. Sensibilitatea acestei metode este de aproximativ 90%. Adică, la 9 din 10 femei cu cancer, un frotiu obișnuit de citologie vă permite să detectați boala.
Toate femeile între 25 și 49 de ani trebuie să fie examinate o dată la trei ani. După 50 de ani, este suficient să luăm o frotiu pentru citologie o dată în 5 ani.
Metastaze ale cancerului de col uterin
Cancerul de col uterin este o tumoare foarte agresivă. Metastazele devin devreme prin răspândirea prin limf, sânge sau germinație în organe. Astfel, aproximativ 30% dintre pacienții cu stadiul II au deja celule tumorale în cele mai apropiate ganglioni limfatici. Dintre organele îndepărtate, plămânii, ficatul și oasele sunt mai des afectate.
Tratamentul tumorilor de col uterin
Cancerul de col uterin nu este o propoziție. Metodele moderne de tratament pot vindeca complet această boală. În primele etape este posibil să se păstreze funcția organului și funcția fertilă. În etapele ulterioare, se folosește o abordare integrată. Ca urmare, o femeie pierde ocazia de a avea copii, dar calitatea și durata vieții ei rămân ridicate. Înainte de a determina tactica tratamentului, medicul trebuie să studieze examinarea histologică a tumorii și să determine stadiul acesteia.
- Conizarea cervicală (cu cancer neinvaziv)
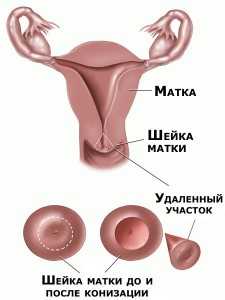
Îndepărtarea unei părți a gâtului sub forma unui con este cea mai comună operație pentru displazia severă și cancerul in situ. Intervenția se efectuează sub anestezie (anestezie generală sau anestezie epidurală). Dacă există suspiciune de displazie ușoară sau moderată, atunci medicii încearcă să evite această operație.
Există un risc pentru femeile care nu au dat naștere: lumenul canalului de col uterin se poate îngusta și depăși, ceea ce va duce la dificultăți de concepție și de gestație. Cu toate acestea, beneficiile eliminării complete a cancerului neinvaziv "in situ" depășesc cu mult toate riscurile posibile. Fragmentul șters este trimis pentru histologie pentru a face un diagnostic corect.
- Extirpare extinsă a uterului
Cel mai adesea, uterul extins, țesuturile înconjurătoare și părțile din vagin sunt folosite pentru tratament. Această cantitate de intervenție se datorează faptului că cele mai multe tipuri de cancer sunt neglijate. În cazuri rare de cancer microinvaziv, femeile au doar îndepărtarea cervicală (dacă este planificată sarcina). Poate un astfel de tratament pentru stadiul 1 al cancerului de col uterin.
Radiația este tratamentul principal pentru cancerul de col uterin. Acesta este folosit ca un supliment la operație în etapele inițiale sau ca singura metodă pentru procese mult avansate. Adesea, radioterapia este folosită pentru a atenua suferința pacientului în cazuri neglijate. După tratamentul cu raze, pot exista complicații sub formă de leziuni cutanate și organe interne, care sunt cel mai adesea nepericuloase.
Medicamentele pentru chimioterapie (cisplatina) sunt folosite destul de rar pentru tratament și numai ca adjuvant la intervenții chirurgicale și la radiații.
""



