Cele mai multe boli ginecologice se manifestă în trei moduri principale:
- tulburări menstruale (lipsa menstruației, menstruație neregulată și / sau dureroasă, sângerare menstruală prelungită, hemoragie disfuncțională etc.);
- tulburări vaginale anormale,
- dureri abdominale inferioare.
Orice dintre aceste semne, în special combinația lor, indică necesitatea unei vizite la ginecolog. Desigur, un diagnostic corect se face numai după examinare, dar pe baza unor semne este posibil să se presupună prezența unei anumite patologii. Luați în considerare simptomele bolilor feminine care apar cel mai frecvent.
Miulomul uterin
Fibrele uterine reprezintă o tumoare benignă compusă din fibre musculare. Diametrul său variază de la câțiva milimetri la zeci de centimetri, respectiv, manifestările vor fi diferite, dar principalul simptom cu care se adresează ginecologul este menstruația excesiv de grea și prelungită. Pe măsură ce tumoarea crește, sângerarea menstruală devine mai frecventă, se poate produce de două ori sau de mai multe ori pe lună. Pierderea constantă și semnificativă a sângelui duce la apariția anemiei (semnele sale sunt oboseală crescută, scăderea vitalității, paloare).
Adnexita sau inflamația apendicelor uterine (ovarele și trompele uterine) este chiar boala pe care mamele îi sperie fiicele lor, pe vreme rece, care preferă hainele la modă să se încălzească. Desigur, mamele au dreptate: adnexita este cea mai frecventă boală inflamatorie a tractului genital feminin și nu este deloc inofensivă. Cel mai caracteristic semn al adnexitei este durerea din abdomenul inferior, din dreapta sau din stânga, în funcție de partea din care sa dezvoltat inflamația, adesea dând loc spatelui inferior sau sacrumului. Durerea poate fi constantă sau poate apărea în mod regulat și de obicei se poate face față pur și simplu prin administrarea unui analgezic. Dar aceasta este o idee rea. De droguri, care a eliminat senzațiile dureroase, nu elimină cauza lor, și, deși atacurile de durere treptat devin mai puțin intense, problema nu se îndepărtează - adnexita merge pur și simplu într-o etapă cronică. Faptul că aceasta este gravă arată că 70% dintre femeile cu adnexită cronică sunt diagnosticate cu infertilitate.
Candidoza vaginală sau aftoasă
Afuma nu este o boală fatală, dar poate otrăvi viața unei femei, la fel de mică ca orice altă boală "non-periculoasă". Semnele principale ale aftoaselor sunt mâncărime vaginale și descărcări abundente de fluide din acesta. Au un miros caracteristic din lapte de zer și culoare albică, uneori arată ca spumă. Alte simptome de aftere sunt arsuri si dureri in vagin dupa actul sexual, de aceea femeile pot evita contactul sexual. Candidoza vaginală poate persista o perioadă lungă de timp, apoi se estompează, apoi crește. Este important să ne amintim că este ineficient să tratați singur aftele cu medicamente, cauza apariției acestora fiind o scădere a imunității locale, iar terapia trebuie să includă în mod necesar măsuri generale de întărire.
Ovare multifazice sau ovare polichistice
Acest diagnostic se face aproape fiecare al patrulea birou ginecologic de vizitatori în spațiul post-sovietic. Principalul și singurul simptom este un ciclu menstrual neregulat și poate dura câteva luni între menstruații. Ginecologii din școala occidentală nu atribuie o astfel de afecțiune bolilor și nu consideră că este necesar să echilibreze ciclul menstrual cu orice preț.Din ce în ce mai mulți medici ajung la concluzia că aceasta este o variantă a normei. Experiența clinică a arătat că ovarele multifolliculare nu sunt o indicație clară a infertilității, după cum sa crezut anterior. Treptat, doctorii din țările post-sovietice încep să fie de acord cu colegii lor occidentali.
Cu toate acestea, trebuie remarcat faptul că neregulile menstruale pot fi un semn al altor boli, prin urmare, nu merită ignorat. Într-o astfel de situație merită cel puțin o examinare.
endometrioza
Cavitatea uterină este căptușită cu un strat de celule speciale - endometrul. Diferența dintre celulele endometriale și altele este că ele răspund la modificările ciclice în fundalul hormonal: endometrul crește, se îngroațează și crește abundent cu vasele de sânge, astfel încât uterul este pregătit pentru concepție. Dacă nu apare concepția, în anumite zile ale ciclului, cea mai mare parte a endometrului este respinsă și apare sângerarea menstruală. Aceasta este norma. Cu toate acestea, uneori, dintr-un motiv necunoscut, endometrul începe să apară nu numai în uter, ci și în alte puncte ale corpului. În acest caz, același lucru i se întâmplă, totuși, sângele eliberat în timpul respingerii nu are o ieșire naturală, iar particulele moarte ale endometrului și sângelui conduc mai întâi la procesul inflamator și, pe termen lung, la întreruperea funcționării unui organ. Aceasta se numește endometrioză.
Endometrioza este genitală (în cadrul sistemului reproducător) și extragenital (în alte părți ale corpului), datorită cărora simptomele sale sunt extrem de diverse.
Endometrioza genitală se manifestă prin sângerare menstruală abundentă, iar secreția sângeroasă începe cu câteva zile înainte de menstruația reală și poate continua după mult timp. Al doilea simptom cel mai frecvent este durerea din zona pelviană. Durerea este constantă, agravată înainte de menstruație, uneori însoțită de o excursie la toaletă, de contact sexual sau nu există nici un motiv aparent.
Endometrioza endogenitală este dificil de diagnosticat deoarece nu are semne caracteristice, ci "măști" pentru alte boli, în funcție de localizarea ariilor patologice ale endometrului. Acest diagnostic poate fi indicat prin durere și deteriorare, care sunt legate de schimbările hormonale ciclice.
Videoclipurile YouTube legate de articol:
Clasificarea bolilor
Clasificarea vaginitei este foarte diversă.
Prin natura cursului și a duratei procesului patologic, vaginita este împărțită în următoarele forme:
- o vaginită acută,
- vaginita subacută,
- vaginită cronică.
În funcție de vârsta pacientului:
- vaginita copilariei,
- vaginita femei de vârstă fertilă,
- vaginită a femeilor în postmenopauză.
Clasificare după etiologie:
- alergie vaginită,
- vaginita postpartum,
- vaginita postaborționară,
- vaginita postoperatorie.
Prin natura secrețiilor patologice observate la femeile cu simptome de vaginită:
- serul vaginitei purulente,
- vaginita seroasă,
- vaginita vaginala.
În funcție de agentul patogen care a provocat dezvoltarea acestei boli:
- vaginită specifică. Acest tip de vaginită este împărțită în forme în funcție de agentul infecțios patologic specific: vaginita gonoreică, vaginita trichomonas, vaginita sifilitică, vaginita chlamydială, vaginita tuberculoasă, vaginita ureaplasmă sau micoplasma. Deseori există o formă combinată de vaginită,
- vaginită nespecifică.
Vaginita nespecifică este o inflamație a cavității vaginale cauzată de microflora proprie a unei femei, care devine agresivă și patogenă pentru corpul feminin în anumite condiții. Printre microflora patogenă condiționată pot fi identificați agenți patogeni cum ar fi Proteus, Gardnerella, Pseudomonas aeruginosa, Streptococcus, Staphylococcus aureus, Escherichia coli, fungi din genul Candida, virus herpes.În mod normal, aceste microorganisme sunt prezente în cavitatea vaginală a fiecărei femei, dar concentrația lor este foarte mică, ceea ce nu duce la dezvoltarea proceselor patologice.
Această boală apare cel mai adesea datorită pătrunderii microorganismelor patogene în cavitatea vaginului, unde acești agenți care cauzează boală cresc și se înmulțesc. De asemenea, o cauză comună a dezvoltării vaginitei este o scădere a imunității întregului organism, care se datorează unei hipotermii generale puternice, hipo și beriberi, aport insuficient de oligoelemente de bază. Următoarea cauză majoră a vaginitei este nerespectarea regulilor de bază ale igienei personale (incapacitatea de a face duș pentru o perioadă lungă de timp, precum și spălarea necorespunzătoare a fetelor), traumatizarea mecanică a membranei mucoase vaginale (contactul sexual agresiv și pervertit, utilizarea de jucării sexuale etc.).
Există cazuri clinice în care apare vaginită ca rezultat al infecției hematogene. Deseori această boală se dezvoltă în astfel de situații în care microflora normală conținută în cavitatea vaginală nu poate rezista la cea patologică. De asemenea, dezvoltarea bolii este afectată de ecologia săracă, rezistența scăzută la stres, mecanismele de protecție reduse ale organismelor, adoptarea de medicamente antibacteriene și hormoni. În prezența acestor condiții, microflora vaginală poate provoca un proces inflamator în cavitatea vaginală. În același timp, sistemul imunitar al organelor genitale (imunitatea locală) devine insensibil la infecția urogenitală.
Frecvent procedurile ginecologice și procedurile chirurgicale agravează sănătatea femeilor:
- munca de avort, răzuire, chiuretaj diagnostic, senzoriale ale uterului,
- introducerea și eliminarea contraceptivelor intrauterine,
- gestionarea muncii în încălcarea regulilor de asepsie și antisepsă,
- diverse intervenții diagnostice,
- utilizarea tampoanelor igienice în timpul evacuării menstruale,
- obiecte străine în cavitatea vaginului,
- sexul promiscuu.
Dacă integritatea țesuturilor este perturbată în timpul unor astfel de manipulări, capacitatea lor de a recupera este semnificativ redusă și agenții infecțioși intră în organism. Un număr mare de agenți patogeni intră în corpul femeii prin modul sexual.
În cazurile de auto-tratament, atunci când o femeie încearcă să elimine simptomele clinice, fără a consulta cu specialiștii, vaginita confuză cu alte boli ginecologice, această condiție se transformă într-o etapă cronică. Ca urmare, dezechilibrul microflorei este stabilit în cavitatea vaginală pentru o perioadă lungă de timp, ceea ce poate duce la tulburări hormonale grave și probleme de concepție. Foarte adesea, vaginita este observată la femeile gravide, la femeile cu tulburări ale sistemului endocrin, hipofuncția ovarelor și femeile aflate în menopauză.
Există un număr mare de factori etiologici care contribuie la dezvoltarea vaginitei.
Principalele motive pentru dezvoltarea vaginitei:
- viața sexuală promiscuă care contribuie la transmiterea infecțiilor specifice,
- nerespectarea normelor de igienă,
- rău ecologie,
- o scădere semnificativă a proceselor imune în corpul unei femei.
Vaginita cauzată de diferiți agenți patogeni prezintă simptome clinice similare.
Cele mai frecvente semne de vaginită sunt:
- tulburări vaginale anormale (galben-verzui sau gri, cu un miros neplăcut și ascuțit, gros sau întins la consistență);
- senzație de mâncărime neplăcută, semne de iritare a pielii,
- durerea în timpul contactului sexual și atunci când urinează,
- mici hemoragii non-menstruale din tractul genital.
Cu vaginită specifică, pot apărea unele simptome caracteristice. Când forma gonoreică a vaginitei din vagin este galbenă și groasă în consistență, care este foarte asemănătoare cu puroi. Pentru vaginita Trichomonas se caracterizează prin caracterul spumos de culoare galben-verde și pentru evacuarea bacteriilor-albe, care sunt însoțite de carne de vită. Cu Gardnerellosis, descărcarea are un miros foarte ascuțit, asemănător cu un pește putred. În același timp, această selecție este transparentă în aparență.
Când boala se află în stadiul acut de dezvoltare, starea generală a femeii se înrăutățește semnificativ. În plus față de secrețiile patologice, femeile se plâng de apariția crampe, senzații dureroase în zona genitală, roșeață locală a pielii, hiperemie a mucoasei vaginale. În cazul cronicității acestei boli, o femeie este perturbată numai de descărcări neplăcute care îi provoacă disconfortul. În perioada de exacerbare a procesului patologic în timpul inflamației vaginului, se observă toate semnele clinice de vaginită. Se poate dezvolta cu disbioză, o scădere semnificativă a proceselor imune în organism, diferite boli infecțioase și hipotermie generală a întregului organism. În prezența unor astfel de semne caracteristice este necesar să se consulte urgent un ginecolog. Toate femeile ar trebui să știe că este mult mai ușor să previi dezvoltarea bolii decât să lupte mai târziu.
diagnosticare
Măsuri de diagnostic utilizate de medic pentru stabilirea diagnosticului de "vaginită":
- colectarea detaliată și detaliată a plângerilor, date anamnestice,
- examen ginecologic complet cu ajutorul oglinzilor,
- complex de analize clinice și biochimice,
- examinarea bacterioscopică a secrețiilor vaginale,
- examinarea conținutului vaginal pentru prezența unui agent patogen infecțios.
Pentru a obține efectul complet, este necesar să se prescrie un tratament cuprinzător.
Un grup de medicamente este ales într-o dependență clară de factorul etiologic al bolii, deoarece diferite grupuri de antibiotice sunt eficiente împotriva patogenilor patogeni specifici. Tratamentul antibacterian al pacienților cu vaginită poate fi prescris numai de un medic calificat. În acest caz, forma de administrare a medicamentelor poate fi diferită: forma tabletei, supozitoare vaginale, unguente. Cel mai adesea, pentru tratamentul acestei boli, se prescriu lumânări sau capsule vaginale care acționează local pe patogenii patogeni și elimină în mod eficace semnele procesului inflamator.
Dacă femeile au o formă necomplificată de vaginită necomplicată, ginecologul nu prescrie un tratament care să includă antibiotice. Cu toate acestea, în cazul dezvoltării vaginitei bacteriene, medicamentele antibacteriene sunt în mod necesar prezente în regimul de tratament. Este necesar să se investigheze sensibilitatea microflorei vaginale la antibiotice. Tratamentul vaginitei la fete, de regulă, are loc fără a prescrie medicamente antibacteriene.
De asemenea, în tratamentul vaginitei, este prescrisă terapia simptomatică. Pentru a elimina senzațiile neplăcute și dureroase, sunt prescrise diferite supozitoare vaginale, capsule și unguente cu efecte antiseptice și analgezice. Pentru dezinfecție se utilizează soluții speciale pentru spălare, care se bazează pe peroxid de hidrogen, bicarbonat de sodiu sau mangan. După un curs terapeutic complet, o femeie trebuie să se supună testelor repetate care confirmă prezența sau absența unui patogen patologic.
Infecțiile fungice sunt de obicei tratate cu supozitoare antifungice și creme (cum ar fi clotrimazol și miconazol). În plus, pot fi utilizate terapii antifungice orale (de exemplu, fluconazol).
Complicațiile vaginitei
Deoarece efectele vaginitei pot fi foarte grave, este necesar să se ceară sfatul medicului în timp util. Principalele efecte ale vaginitei:
- disconfort constant,
- o reducere semnificativă a calității vieții sexuale a unei femei și a partenerului ei,
- o încălcare semnificativă a fertilității unei femei, care duce la tulburări emoționale semnificative,
- imunitate redusă
- dacă vaginita se dezvoltă la o femeie gravidă, crește riscul de avort spontan și de infectare a fătului,
- în perioada postpartum, aceste femei au un risc crescut de a dezvolta endometrioză,
- cronizarea procesului patologic,
- formarea eroziunii cervicale,
- infecția cu rinichi,
- adeziuni,
- posibilă infecție cu HIV și alte boli cu transmitere sexuală.
profilaxie
Măsurile preventive pentru a preveni dezvoltarea vaginitei joacă un rol foarte important. Prin urmare, este necesar să se respecte toate regulile de prevenire a acestei boli pentru a preveni dezvoltarea vaginită cât mai mult posibil sau pentru a minimiza simptomele clinice.
Principalele măsuri pentru prevenirea vaginitelor:
- este necesar să se evite contactul sexual ocazional, în caz contrar este necesar să se utilizeze mijloace de protecție împotriva infecțiilor care sunt transmise în timpul sexului (prezervativelor)
- igiena personală (spălarea organelor genitale externe de două ori pe zi, în special în zilele critice, purtarea lenjeriei curate);
- evitați utilizarea șervețelelor și tampoanelor igienice aromatizate, astfel încât acestea pot duce la o reacție alergică,
- pentru a menține cel mai sănătos stil de viață, pentru a îmbunătăți dieta, folosiți importante pentru complexul vitaminei și mineralelor din organism.
Tipuri de boli ginecologice
Conform studiilor statistice, până la 60% dintre femeile de vârstă reproductivă suferă de boli ginecologice, însă experții sugerează că în realitate acest procent este mult mai mare. Bolile comune ale acestui grup includ inflamația uterului și a apendicelui, tulburările menstruale și endometrioza. Frecventă în rândul vizitatorilor clinicilor ginecologice și a infecțiilor tractului genital, iar în unele cazuri vorbim de boli neglijate la un nivel scăzut dobândite cu mulți ani în urmă.
Motivul pentru o astfel de situație înfricoșătoare nu este promiscuitatea sexuală. Medicii se plâng de deteriorarea generală a stării de sănătate a întregii populații, iar stilul de viață al unei femei moderne active, cu stres nesfârșit, exces de muncă și adesea exercițiu fizic inadecvat, agravează această situație.
Boli ale zonei genitale feminine pot fi împărțite în următoarele grupuri:
infecțios
Cauza simptomelor neplăcute și a funcției de diminuare a funcției de reproducere la femei sunt infecțiile cu transmitere sexuală: chlamydia, trichomoniaza, gonoreea, candidoza și altele. De regulă, ele apar într-o formă latentă, deci este important să vizitați în mod regulat ginecologul, luând un frotiu pentru examenul microscopic.
endocrin
Perturbarea glandelor endocrine - hipofiza, glandele suprarenale, ovarele și altele - poate afecta capacitatea femeii de a concepe, calitatea vieții sexuale și chiar apariția ei. Astfel de boli pot fi fie congenitale (de exemplu, sindromul androgenital ereditar) sau dobândite (sindromul ovarului polichistic, hiperprolactinemia). Recent, obezitatea a fost atribuită din ce în ce mai mult acestui grup, ceea ce, în sine, poate duce la tulburări menstruale și infertilitate.
Tumorile neoplasme
Tumorile benigne și maligne sunt diagnosticate la femeile de vârstă tânără și înaintată. Acest grup include modificări ale colului uterin: inclusiv ectopia acestuia.Tumora în sine - chiar malignă - nu este o propoziție încă, dar este important să nu pierdem detectarea ei cât mai curând posibil. Acesta este un alt argument în favoarea unui control de rutină la un ginecolog, în special pentru pacienții cu ereditate împovărată pentru cancerele ovariene, corporale și de col uterin.
Simptome ale bolilor ginecologice
De obicei, tulburarea din zona genitală poate fi suspectată de unul dintre următoarele simptome:
- Tulburări menstruale manifestată prin absența menstruației, modificări ale naturii și duratei sângerării, pierderi neobișnuit de mari de sânge (când o femeie este nevoită să schimbe mai des tampoane sau tampoane, folosind produse de igienă cu o cantitate crescută de absorbție) și sângerări "descoperite" în mijlocul ciclului. Astfel de manifestări sunt caracteristice multor boli ginecologice de natură endocrină și neoplastică.
- Durere. Durerea acută este un semn probabil al unei afecțiuni care pune viața în pericol: de exemplu, apoplexia ovariană (ruptura), care necesită spitalizare urgentă. Durerea dureroasă, de regulă, deranjează femeia în timpul sau înainte de menstruație, în alte cazuri - în timpul actului sexual. Acest simptom adesea însoțește procesele inflamatorii în vagin, uter și accesorii.
- patologică: maro, alb-lăptos, gălbui, spumos, purulent, cu un miros neplăcut sau neobișnuit de descărcare vaginală - sunt întotdeauna un motiv de îngrijorare. Dacă observați un model ciudat pe lenjeria de corp, precum și în cazul absenței totale de descărcare, cu excepția sângelui menstrual, în timpul ciclului (sindrom vaginal uscat) - înscrieți-vă pentru o consultare cu un medic ginecolog.
- mâncărime se observă la diferite patologii ale genitalului feminin. În combinație cu secreții albe copioase, acest simptom apare cu candidozitatea (candidoza vaginală).
Tratamentul bolilor ginecologice
După cum sa menționat deja, ginecologia modernă oferă oportunități extinse pentru tratarea bolilor sistemului urogenital, incluzând patologii severe care afectează starea generală a pacientului.
Elementul de bază al oricărei terapii este prescrierea medicamentelor, dar pe lângă acestea, pacientului i se poate oferi tratament fizioterapeutic sau chirurgie.
Tratamentul medicamentos
Preparatele farmaceutice din ginecologie sunt prescrise sub formă de tablete și capsule, supozitoare, injecții, unguente și alte forme de dozare. În funcție de natura problemei, medicul va prescrie următoarele grupuri de medicamente pentru pacient:
- Medicamente antiinflamatoare nesteroidiene (AINS) - ibuprofenul, diclofenacul, indametacina și altele - sunt prescrise pentru ameliorarea inflamației în infecțiile urinogenetice, precum și a analgezicelor pentru menstruația dureroasă.
- Antibiotice, antiseptice, antifungice și medicamente antivirale ajutor în tratamentul bolilor ginecologice infecțioase, precum și consecințele acestora. De exemplu, în tratamentul verucilor genitale, agenții antivirali sunt întotdeauna prescrise pentru a distruge agentul cauzal al papilomavirusului uman (HPV).
- Medicamente hormonale servesc drept tratament al afecțiunilor endocrine în ginecologie și ca medicamente antiinflamatoare puternice (hormoni steroizi), care împiedică formarea aderențelor abdominale în procedurile chirurgicale și de diagnostic. În plus, contraceptivele orale pe bază de hormoni pe cale orală sunt selectați pentru a preveni sarcina nedorită și pentru tratamentul infertilității sunt utilizate un număr de medicamente hormonale.
- Preparate din vitamine adesea prescris femeilor ca adjuvant, contribuind la restaurarea organismului în diferite boli ginecologice.De asemenea, medicul poate prescrie medicamente pacientului care normalizează nivelul de fier din organism - aceasta poate fi necesară după pierderea cronică de sânge (de exemplu, cu menstruație prelungită).
Fizioterapie pentru boli ginecologice
Folosirea fizioterapiei aparatului ocupă un loc important în arsenalul fiecărei clinici ginecologice de renume. În unele cazuri, aceste metode pot evita tratamentul chirurgical al anumitor boli ale organelor genitale la femei.
- cryolysis - expunerea la temperatura scăzută a țesutului (înghețarea nidusului cu azot lichid). Această abordare sa dovedit a fi eficientă în ectopia și chisturile cervicale, negii, cervicita cronică și alte boli.
- Distrugerea chimică are un efect similar în tratamentul ectopiei (eroziunii) colului uterin, chisturilor și polipilor din canalul cervical. Cu toate acestea, utilizarea de substanțe chimice specifice (cum ar fi "Solkovagin"), spre deosebire de criodestructare, într-un grad mai mare este demonstrat la pacienții nerzhavshih.
- Terapia cu unde radio Se consideră o alternativă blândă la intervenția chirurgicală: expunerea la undele radio încălzește țesuturile, distrugând zonele patologice fără riscul de sângerare și inflamație. Această metodă este de asemenea potrivită pentru tratarea eroziunii la femeile care planifică o sarcină.
- Terapie prin laser Este o tehnică promițătoare care sa dovedit eficientă în diferite boli ginecologice. Deci, cursurile de expunere la laser sunt folosite în plastic intim, când este necesară revenirea elasticității pereților vaginali după naștere.
Tratamentul chirurgical
Nu trebuie să vă fie frică de intervenția chirurgicală în bolile ginecologice: cele mai multe manipulări ale organelor genitale sunt efectuate laparoscopic - prin perforări în peretele abdominal anterior și peretele vaginului. Această abordare nu necesită o perioadă lungă de recuperare și nu lasă defecte estetice grosiere asupra corpului pacientului.
Ce centru de ginecologie pot contacta?
Alegerea unei clinici ginecologice este o sarcină crucială, deoarece precizia diagnosticului și a tratamentului depinde de faptul dacă găsiți un medic în care puteți avea încredere. Prin urmare, în cazul în care nu sunteți mulțumit de serviciul din clinica sau clinica de femei din comunitate, gândiți-vă la găsirea unui centru medical privat.
Recunoștința amabilă a pacienților fericiți și sănătoși este mandria principală a ginecologilor din clinica "Lechu" - partener al celei mai mari rețele de laboratoare private de diagnostic "Invitro". Personalul clinicii își îmbunătățește în mod constant abilitățile și utilizează cele mai recente abordări în tratamentul bolilor femeilor. Pacienții sunt dotați cu echipament medical modern și condiții de serviciu în mod constant plăcute. Motto-ul clinicilor "Tratez" - "fiecare pacient trebuie să fie sănătos!"
Licență pentru activități medicale LO-77-01-015932 din 04.18.2018.
A susținut că fetița nu trebuie să meargă la ginecolog înainte de activitatea sexuală. Acest lucru nu este cazul - multe boli ale femeilor pot apărea absolut fără a ține seama de acest fapt. Prin urmare, de la vârsta de 15-17 ani, fiecare reprezentant al celei mai frumoase jumătăți a omenirii ar trebui cel puțin o dată pe an să primească o primire preventivă într-o clinică pentru femei sau într-o clinică de ginecologie a unei clinici private. Aveți grijă de sănătatea dumneavoastră!
Cauze comune ale bolilor feminine
Reprezentanții sexului mai slab secretă boli ale organelor genitale și ale glandelor mamare.
Factorii care contribuie la dezvoltarea lor includ:
- declanșarea activității sexuale la o vârstă fragedă, modificări frecvente ale partenerilor, lipsa contracepției,
- avorturi si avorturi, dupa care suprafata uterului devine deseori bumpy,
- condițiile de mediu slabe, imunitatea slăbită, nerespectarea normelor de igienă personală,
- utilizarea pe termen lung a medicamentelor antiseptice, selecția incorectă a contracepției hormonale,
- patologia în formarea organelor genitale,
- tulburări hormonale, boli de tip infecțios.
Simptome comune
Cele mai multe boli ginecologice au simptome similare:
- vărsarea vaginală a unei nuanțe albe, cu un miros neplăcut,
- sângerări de diferite concentrații, care nu au legătură cu ciclul menstrual,
- roșeață, arsură severă sau mâncărime ale organelor genitale,
- apariția eroziunii sau a ulcerului în tractul genital,
- dureri abdominale severe,
- probleme cu concepția, avorturi frecvente,
- sentimente dureroase în timpul sexului și urinării.
Bolile sexuale de mai sus au, de asemenea, propriile trăsături distinctive, care pot fi văzute în fotografie.
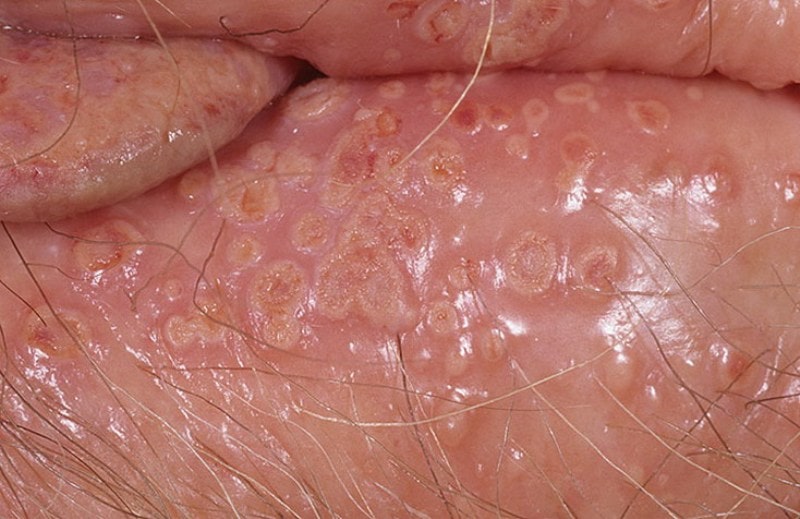
Ulcere genitale feminine

Deficitul vaginal alb este un simptom comun al bolilor ginecologice
endometrita
Boala este cauzată de bacterii anaerobe și aerobe bacteriene patogene condiționate.
Codul bolii ICD-10:
- ascuțit - N71,
- cronică - N71.1,
- purulent - N71.9.
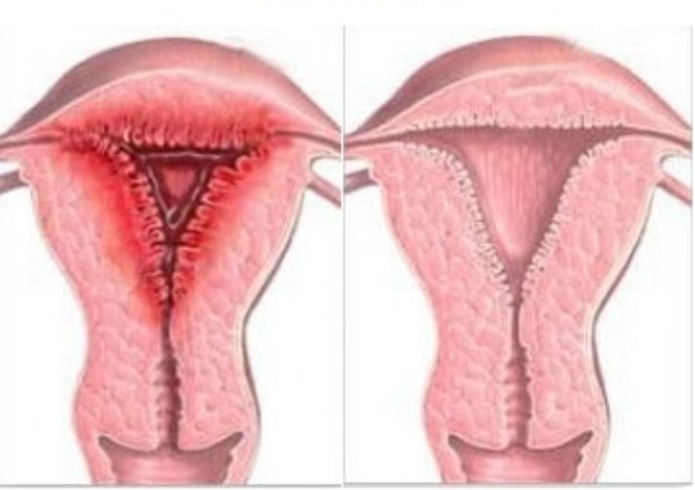
Uterul sanatos și endometrita
Infecția se dezvoltă în uter și se extinde prin canalul cervical. Cauzele apariției - avort, naștere, promiscuitate. Simptomele principale includ slăbiciune, febră și durere dureroasă în abdomenul inferior.
Se caracterizează prin prezența inflamației la nivelul ovarelor și a apendicelui.
Codul bolii ICD-10:
- purulent - N70.9,
- cronică - N70.1,
- ascuțită - N70.0.

Cu adnexita, ovarele devin inflamate.
Dezvoltarea bolii apare după penetrarea microorganismelor dăunătoare în organele genitale. Cel mai adesea acest lucru se întâmplă cu avortul, imunitatea redusă și hipotermia severă. Simptomele principale apar la câteva zile după infecție. Acestea includ: mâncărime, amețeală, descărcare de gestiune, miros neplăcut.
Absența prelungită a tratamentului contribuie la dezvoltarea formei cronice a bolii, care se caracterizează prin durere lombară și un sentiment puternic de disconfort în regiunea apendicelui.
Boala este o inflamație a mucoasei vaginale, care rezultă din efectele negative ale microorganismelor dăunătoare.
Are 2 forme:
- acut (cod ICD-10 - N76.0) - apar mâncărime, arsuri, iritații, umflarea membranei mucoase și dureri vaginale,
- cronice (cod ICD-10 - N76.1) - proceduri fără simptome vizibile. Poate că aspectul de descărcare de gestiune albă cu un miros.
Cauzele apariției - utilizarea pe termen lung a antibioticelor, nerespectarea normelor de igienă, prezența infecțiilor, deteriorarea sistemului endocrin.

Cu colită, mucoasa vaginală este inflamată
Miulomul uterin
Manifestat sub forma unor tumori benigne care apar datorită inflamației, lipsei de sex obișnuit, anomaliilor hormonale, avorturilor și alăptării. Codul ICD-10 este D25.9.
Dezvoltarea bolii duce la sângerare, menstruație severă, constipație și urinare frecventă.

Fibroame uterine caracterizate prin apariția tumorilor benigne
Ovarianul polichistic
Caracterizat prin dezvoltarea de chisturi multiple. Mărimea ovarelor crește de mai multe ori, semnele de ovulație dispar. Crește semnificativ riscul de infertilitate. Codul bolii ICD-10 este E28.2.

Ovarianul polichistic determină formarea chisturilor
Eroziunea cervicală
Această leziune a membranei mucoase a colului uterin, care apare în timpul inflamației organelor reproducătoare, leziuni, tulburări hormonale. Cel mai adesea, boala are loc fără simptome vizibile, pot exista secreții abundente. Codul ICD-10 este N86.

Cervixul și uterul sănătoși cu eroziune
Lipsa tratamentului în timp util a acestei boli a uterului crește șansa de a dezvolta o tumoare malignă. Simptomele răspândirii eroziunii - apariția sângerării după intimitate și prezența durerii în timpul actului sexual.
Leucoplazia cervicală
Manifestat într-o creștere a stratului exterior al epiteliului vaginal, codul pentru ICD-10 - N88.0.
Există 2 tipuri:
- simple neoplasme subțiri care nu au un efect negativ asupra straturilor profunde ale colului uterin,
- proliferative - apar formatiuni dense, riscul de aparitie a cancerului este ridicat.

Neoplasmul colului uterin
Se datorează creșterii cantității de estrogen din corpul unei femei, prezența bolilor virale sau infecțioase asociate cu relații sexuale promiscioase. Asimptomatic, poate provoca descărcări albe sau sângeroase.
Boli ale glandelor mamare
Boli ale glandelor mamare la femei apar sub formă de inflamație sau neoplasme benigne și maligne.
Lista celor mai frecvente include:
Inflamația sânului datorată pătrunderii microorganismelor dăunătoare în glandele mamare prin fisuri în mamelon. Codul ICD-10 este N61.
Împărțit în 2 tipuri:
- Alăptarea. Apare în timpul alăptării ca urmare a hipotermiei și a deteriorării sistemului imunitar după naștere. Simptomele principale sunt febră, descărcare purulentă din mamelon, durere severă și apariția unor bucăți de piept palpabile.
- Fără lactație. Cauza dezvoltării este chistul mamar. Se dezvoltă în boli ale glandei tiroide, imunitate slăbită și hipertensiune arterială.
În cazul mastitei purulente, este contraindicată continuarea alăptării, deoarece aceasta poate dăuna sănătății sugarului.
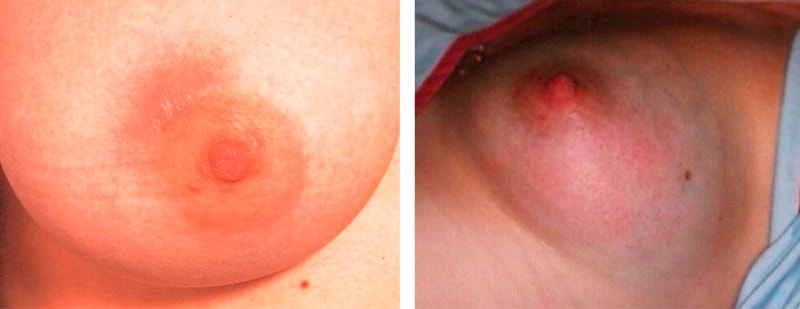
Măști - inflamație a glandelor mamare
fibroadenom
Tumoră benignă, manifestată sub formă de sigiliu toracic. Codul ICD-10 este N40. Se poate dezvolta la fete mai tinere de 30 de ani. Motivul constă în creșterea producției de tarhon.
Forma sub formă de foi de fibroadenom este cea mai periculoasă pentru sănătatea femeii și poate să se dezvolte în cele din urmă în cancer.

Fibroadenomul este o tumoare benigna de san.
Boala a sanului
Se produce ca urmare a creșterii producției de prolactină în glanda pituitară. Mastopatia chistică difuză, cea mai periculoasă formă a bolii, se poate dezvolta într-o tumoare malignă. Se caracterizează prin prezența formărilor multiple pe o arie largă a glandei mamare. Codul ICD-10 este N60.1.

Mastopatia se caracterizează prin apariția tumorilor în glandele mamare.
Dezvoltarea bolii are loc la vârsta de 35-50 de ani, în perioada de dispariție a funcției de reproducere și scăderea producției de hormoni. Principalul simptom este durerea toracică severă, care dă zonei umărului și a axei, descărcarea de la mamifere.
Prezența excesului de greutate, a diabetului zaharat, a bolilor stomacului și ficatului mărește șansa de mastopatie.
Metode de diagnosticare
Pentru a identifica cauzele problemelor vaginale și genitale, se efectuează un număr de studii:
- Examinare vizuală și palpare.
- Luând un tampon din vagin și colul uterin. Aceasta va ajuta la determinarea microflorei și a prezenței celulelor atipice.
- Semănări bacteriologice. Identifică agentul cauzal al bolii și determină sensibilitatea organismului față de agenții antiseptici.
- Test de sânge pentru hormoni.
- Ultrasunete și mamografie. Ajută la determinarea prezenței sau absenței neoplasmelor.
- Diagnosticarea prin infraroșu pe calculator. Definește limitele tumorii și prezența metastazelor.
- Radiografia. Se folosește pentru a detecta tumorile și patența tubală.
În cazuri controversate, materialul este luat pentru biopsie.
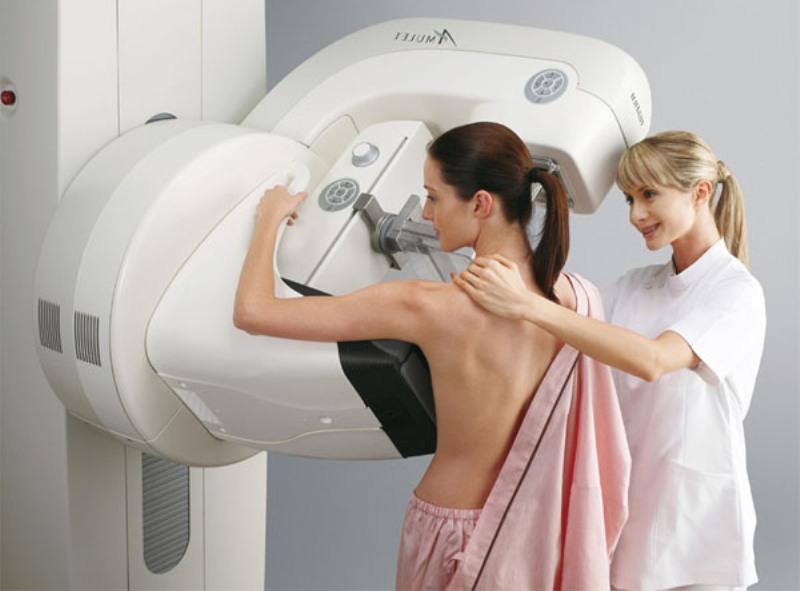
Mamografia ajută la cunoașterea stării glandelor mamare.
Metode chirurgicale
Operațiile sunt indicate pentru tumori benigne, boli cu caracter oncologic, patologii complexe congenitale și dobândite. Cea mai eficientă metodă este laparoscopia. Procedura se efectuează fără incizii, prin perforațiile vaginului și abdomenului. Intervenția chirurgicală este adecvată numai în absența unui efect pozitiv din partea altor metode de tratament.
Posibile complicații
Lipsa tratamentului crește șansa de a dezvolta complicații:
- eșecul ciclului menstrual
- dezvoltarea tumorilor maligne,
- frecvența durerii în abdomenul inferior,
- identificarea problemelor cu concepție și fertilitate, sarcină ectopică.
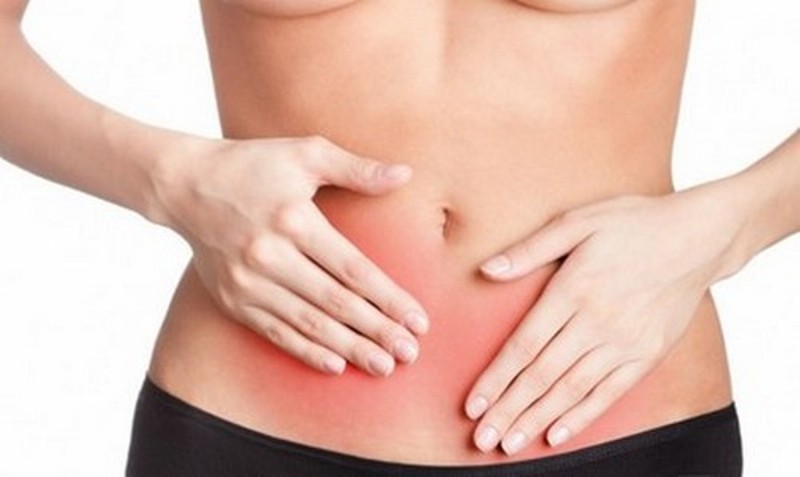
Dacă nu tratați în timp util afecțiunile femeilor, atunci puteți suferi dureri abdominale persistente.
Acești factori afectează negativ activitatea întregului corp al unei femei. Lipsa tratamentului contribuie la trecerea bolii la forma cronică.
Principalele tipuri și severitatea bolii
Uterul endometrioză are trei forme:
- difuza adenomioză este o afecțiune patologică care se caracterizează prin răspândirea focarelor endometriale pe întreaga suprafață a mucoasei uterine cu formarea formărilor de cavitate în stratul muscular uterin,
- adenomioza nodulară este o formă a bolii în care celulele endometriale proliferează în stratul muscular al uterului pentru a forma noduri care nu au capsule,
- adenomioză nodulară-difuză - o formă a bolii care combină ambele tipuri,
- adenomioză focală este un tip de endometrioză în care celulele endometriale sunt localizate în stratul muscular al uterului în grupuri separate, izolate.
În funcție de adâncimea de penetrare a focarului inflamator în pereții uterului, există patru grade de endometrioză:
- Gradul 1 este caracterizat prin pătrunderea celulelor endometrioide la o adâncime mică, nu mai adâncă decât stratul de miometru,
- 2 grade - creșterea procesului inflamator la jumătate din grosimea stratului muscular,
- 3 grade - procesul patologic ocupă întreaga grosime a stratului muscular,
- Gradul 4 se caracterizează prin implicarea organelor vecine și a peritoneului care le acoperă în procesul patologic cu formarea unor pasaje ale fistulei care conduc la pelvisul mic.
Cauzele bolii
Medicina nu este pe deplin elucidată principalele motive care conduc la dezvoltarea acestei boli. Oamenii de știință moderni au identificat mai multe teorii cu privire la dezvoltarea endometriozei, dar, în același timp, fiecare separat nu explică mecanismul exact al dezvoltării bolii, ci doar completează celelalte. Principalele teorii care explică caracteristicile dezvoltării adenomiozelor sunt următoarele:
- Teoria implantului. Esența sa constă în faptul că endometrul se deplasează la alte organe și țesuturi pe fondul menstruației sau al intervențiilor chirurgicale. Din acest motiv, se produce formarea focarelor de endometrioză.
- Teoria embrionară. Conform acestei teorii, focarele sunt formate din particule de material germinant, care ulterior sunt folosite pentru dezvoltarea organelor genitale.
- Metoda teoretică metaplazică. Esența acestei teorii este că endometrioza se formează din stratul mezotelial al peritoneului, care a suferit metaplazie.
Principalii factori care conduc la apariția adenomiozelor:
- afectarea mecanică a uterului ca rezultat al avorturilor, chiuretajului, instalării dispozitivului intrauterin și intervenției chirurgicale asupra uterului,
- factori genetici
- prea devreme sau întârzierea debutului menstruației,
- declanșarea activității sexuale la o vârstă mai târzie și nașterea târzie,
- stai lung la soare
- stres fizic excesiv
- suprasolicitarea psiho-emoțională,
- boli cronice inflamatorii ale sistemului genito-urinar,
- tulburări hormonale ale sistemului reproducător,
- boli endocrinologice - patologie tiroidiană, diabet zaharat, tumori suprarenale, obezitate,
- boli alergice,
- reducerea defectelor corpului
- influența negativă a factorilor de mediu,
- lipsa activității fizice
- statutul socio-economic scăzut
- îngustarea canalului cervical, ceea ce duce la dificultăți în excreția sângelui în timpul menstruației și la refluxul celulelor endometriale în cavitatea și tuburile abdominale.
Unele femei cu endometrioză a uterului pot să nu aibă deloc manifestări clinice.Prin urmare, adenomioza poate fi adesea detectată întâmplător în timpul unei examinări cu ultrasunete a organelor pelvine. Cu toate acestea, cursul asimptomatic este mai caracteristic pentru pacienții aflați în stadiile inițiale ale endometriozei.
La femeile cu endometrioză mai severă a uterului, principalele simptome sunt disfuncția menstruală. Cel mai adesea, pe fondul adenomiozelor, se constată sângerări, care apare cu câteva zile înainte de menstruație și durează după 2-3 zile de la sfârșit. În plus, pacienții cu adenomie pot prezenta metroragie (tulburări menstruale), care sunt hemoragii aciclice care apar în orice zi a ciclului menstrual. În unele cazuri, sângerarea din uter poate fi atât de severă încât ginecologul este forțat să efectueze o intervenție chirurgicală imediat. Volumul intervențiilor chirurgicale poate fi diferit, chiar înainte de îndepărtarea completă a uterului.
Cu endometrioza uterului, natura menstruației se schimbă semnificativ. În plus, crește cantitatea de sânge menstrual, poate forma cheaguri. Intensitatea sângerării conduce la anemie post-hemoragică cauzată de pierderea sângelui. Prin urmare, aceste femei pot prezenta simptome de anemie (slăbiciune, dificultăți de respirație la efort, piele palidă, somnolență crescută, tensiune arterială scăzută, păr fragil și unghii, amețeli și tendința de a dezvolta boli infecțioase). În unele cazuri, endometrioza uterului poate fi o scădere a duratei ciclului menstrual. În plus, mai mult de jumătate dintre pacienți se plâng de sindromul premenstrual sever. Simptomele frecvente de endometrioză a uterului sunt considerate algomeorrhea. La femeile cu aceste manifestări clinice, menstruația poate fi extrem de dureroasă și are adesea un caracter de crampe. Creșterea durerii apare imediat înainte de menstruație și crește în timpul perioadei de menstruație activă. Acest simptom poate să rămână câteva zile după terminarea sângerării.
Motivul creșterii durerii în endometrioza uterului este impregnarea țesuturilor cu exudat inflamator, acumularea de sânge în focarele endometriotice și formarea aderențelor în pelvisul mic. Localizarea zonelor de endometrioză afectează localizarea durerii. Adică, dacă unghiul uterului este implicat în procesul patologic, durerea este localizată în regiunea inghinală. Formarea focarelor endometriale în zona isthmusului duce la răspândirea durerii în rect, vagin și coloana lombară. Un simptom clinic comun al endometriozei uterului este durerea în timpul actului sexual, care se numește dispareunie. Aproape întotdeauna la pacienții cu adenomie, se observă infertilitate, care poate fi cauzată de mai multe motive. În special, datorită prezenței modificărilor patologice în uter, oul nu poate fi implantat în mucoasa sa, ceea ce face imposibilă efectuarea unei sarcini. În plus, endometrioza uterului este adesea însoțită de dezvoltarea aderențelor în organele pelvine, rezultând că oul nu poate intra în tubul uterin și, în consecință, ajunge la uter.
Medicamente hormonale pentru tratamentul endometriozei uterine
- Preparate care conțin estrogen și progestin
Contraceptivele combinate orale care conțin estrogen și progesteron sunt unul dintre cele mai frecvente tratamente pentru adenomioză. Acestea inhibă producția de factor de eliberare gonadotropică și, prin urmare, reduc producția de LH (hormoni luteinizanți) și FSH (hormoni de stimulare a foliculului).Acest lucru ajută la reducerea producției de hormoni feminini în ovare, ceea ce reduce severitatea proceselor proliferative din celulele endometriale. Sub influența contraceptivelor orale combinate există oprirea completă a tuturor proceselor ciclice din endometru. În consecință, pe fondul acestei creșteri endometrioide în focare sunt reduse. Tratamentul pe termen lung cu medicamente estrogen-progestin conduce la o scădere a stratului endometrial. Acest lucru are ca rezultat întărirea focarelor endometriale în uter, care este de o importanță capitală în tratamentul adenomiozelor. Pentru a obține efectul dorit, contraceptivele de combinație orală trebuie luate continuu - timp de cel puțin 6 luni. Cu toate acestea, în unele cazuri, se recomandă o perioadă mai lungă de tratament - până la un an.
Progestogeni sunt considerate tratamente moderne eficiente pentru endometrioza uterului, deoarece au un efect pronunțat anti-progesteron și anti-estrogen. Acest efect se realizează prin legarea medicamentului la receptorii de progesteron și estrogen din celulele țintă. În consecință, pe fundalul legării acestor receptori, hormonii produși de organism nu pot influența endometrul și nu stimulează creșterea acestuia. Acest grup include medicamente precum norcolute, duphaston și așa mai departe. Progestogenii trebuie administrați în doză de 5 până la 10 mg, începând cu a 5-a sau a 16-a zi a ciclului. Durata tratamentului cu agenți progestogeni trebuie să fie de cel puțin 6 luni sau un an. Acest grup include acetatul de medroxiprogesteron, care poate fi administrat pe cale orală sau intramusculară. Dozajul pentru administrarea orală este de la 30 la 50 mg pe zi. Pentru administrarea intramusculară a medicamentului se recomandă utilizarea a 150 mg la fiecare două săptămâni.
Acesta este un grup relativ nou de droguri, principalul reprezentant al acestuia fiind gestrinonul. Este un analog nou dezvoltat al 19-nortestosteronului. Acest remediu are un efect anti-androgenic, anti-estrogen. Medicamentul contribuie la atrofia stratului glandular al endometrului, determinând degenerarea focarelor endometriale. Instrumentul este recomandat să ia o doză de 2,5 până la 5 mg de două ori pe săptămână. Un efect similar are un alt grup de medicamente antiprogestine - mifepriston, care trebuie administrat în doze de 100 sau 200 mg pe zi timp de 6 luni.
Cel mai eficient medicament anti-estrogen este considerat tamoxifen, care asigură blocarea persistentă a receptorilor de estrogen în organele țintă. În plus, acest medicament contribuie la suprimarea producției de prostaglandine, reducând astfel durerea. Durata cursului standard de terapie este de 6 luni. În acest caz, medicamentul este luat în doze de 10 mg de două ori pe zi. Un tratament obișnuit pentru endometrioză este danazolul, care inhibă producția de hormoni gonadotropici (LH și FSH). Acest lucru asigură o scădere a secreției hormonilor sexuali feminini în țesutul ovarian. Medicamentul trebuie luat în doză de 200 mg de două ori pe săptămână. În acest caz, trebuie să creșteți treptat doza la 800 mg pe zi. Pe fundalul acestui medicament, ar trebui să apară amenoree complete (absența menstruației). Utilizarea danazolului asigură eliminarea durerii, încetarea sângerării din vagin și durerea în timpul actului sexual.
Agoniștii hormonului de eliberare gonadotrop
Recent, agoniștii hormonului de eliberare gonadotropică au fost utilizați din ce în ce mai mult pentru tratamentul endometriozei uterului. Acest grup include medicamente precum zoladex, nafarelin și buserilin. Aceste fonduri contribuie la apariția amenoreei medicamentoase, care este o condiție prealabilă pentru tratamentul eficient al endometriozei.Cel mai frecvent medicament din acest grup este zoladexul, care trebuie injectat în zona subcutanată a peretelui anterior al cavității abdominale o dată pe lună. Doza per doză în acest caz este de 3,6 mg. Durata tratamentului cu zoladex trebuie să fie de cel puțin 6 luni.
De la masterweb
Disponibil după înregistrare
Nu este un secret faptul că starea de sănătate a unei fete este o garanție a fericirii sale matrimoniale și materne, precum și o viață sexuală plină de viață. Din acest motiv, în ginecologia actuală, rolul important jucat de prevenirea bolilor genitale feminine, soluționarea problemelor de contracepție și de planificare familială. Cercetarea preventivă la ginecolog de 1-2 ori pe an ar trebui să fie norma pentru orice fată. Care sunt bolile femeilor în ginecologie? O listă cu cele mai frecvente de mai jos. Dar, în primul rând, este necesar să se diagnosticheze boala însăși.
Candidoza vaginală
Candidoza candido-ganglionară sau, așa cum este numită în mod obișnuit boala, este inflamația în vagin, care se formează ca urmare a unei infecții fungice. Numele boala, boala primită datorită faptului că provoacă descărcarea mucoasă, ceva asemănător cu produsele pe bază de lapte.
Boala în sine, multe femei suferă de mai multe ori în viață, în special în vîrstă fertilă. Ciuperca este în corpul fiecărei femei. Unii dintre aceștia au de multe ori dureri, în timp ce alții nici măcar nu cunosc această problemă.
Peste 25 de ani, aproape fiecare femeie suferă de această boală, de multe ori nici măcar o dată. Principala problemă este că un număr considerabil de femei adulte care au suferit o astfel de boală, se dezvoltă ulterior într-o formă cronică și trebuie să lupte cel puțin două sau chiar patru ori pe an pentru a lupta împotriva inflamației. Tratamentul unei boli feminine în ginecologie, a cărui fotografie nu este atașată din motive etice, este prescrisă de un medic.

Colpita este una dintre cele mai frecvente boli pe care doar femeile sunt expuse. Aceasta afectează colpita vaginului. Potrivit statisticilor, în medie, 60% dintre femei suferă de această boală.
Vaginita este al doilea nume al acestei boli, ea poate fi clasificată ca cea mai frecventă în ceea ce privește ginecologia. Partea interioară a vaginului femeii este o cavitate și este în mod constant într-o stare umedă. Pe baza acestui fapt, se poate concluziona că există cel mai potrivit mediu pentru reproducerea diferiților microbi. Cu toate acestea, vaginul are protecție împotriva agenților patogeni, o "microfloră prietenoasă", care este un tip de lactobacil. Ei, în cantități considerabile, se găsesc în vaginul femeii și nu au niciun efect negativ asupra corpului ei.

salpingooforita
Salopo-oophorita este o boală ginecologică feminină. Inflamarea apare în tuburi și uter. Poate fi provocată ca urmare a infectării uterului în următoarele moduri:
- din vagin,
- din rect,
- din cavitatea abdominală
- prin sânge.
Nu ultimul rol în formarea bolii joacă o imunitate redusă. Patologia se poate dezvolta datorită diferiților factori: hipotermie excesivă a corpului, datorită exercițiilor fizice excesive, ca rezultat al stresului și din alte motive.
În cazul în care organele sunt în mod constant într-o stare constrictedă, de exemplu, în îmbrăcăminte strânsă, aceasta poate implica, de asemenea, formarea de procese inflamatorii în anexe.
Boala are două forme:
- nespecifice, cauzate de floră,
- specifice, formate din cauza infecțiilor genitale.
Prin natura sa, boala poate fi împărțită în următoarele forme:
- acut, inițial se formează în tubul uterin, apoi începe să infecteze ovarele.Există o acumulare de lichid care apare în timpul inflamației. Dacă este foarte mult, atunci poate duce la formarea de puroi și dureri abdominale severe,
- forma subacuta, simptomele ei nu sunt atat de stralucitoare. Procesele inflamatorii pot începe în orice parte a abdomenului,
- cronice, pot apărea dacă nu începeți tratamentul unor forme anterioare de patologie.
Chist ovarian
Chistul ovarian este o boală caracterizată prin prezența unei tumori benigne în organele genitale ale unei femei, care arată ca o cavitate complet umplută cu fluid. Această boală nu este clasificată ca o tumoare și se formează ca rezultat al acumulării excesive de forme lichide în folicul (locul unde se formează oul).
Chistul nu aparține unei anumite categorii de vârstă a femeilor, se poate forma în orice moment și indiferent cât de mulți ani pacientul, chiar și nou-născuții, nu constituie o excepție. Dar totuși, cel mai adesea cu o astfel de problemă sunt femeile în vârstă fertilă.
Pentru a încânta bolnavii, trebuie spus că majoritatea chisturilor trec de la sine și nu necesită nici un tratament. Poate trece atât după prima menstruație, cât și puțin mai târziu. Dar aceasta nu înseamnă că totul poate fi lăsat la întâmplare, în această perioadă o femeie ar trebui să fie sub supravegherea unui medic calificat pentru a evita complicațiile bolii. Dacă chistul nu a ieșit singur după trei luni, atunci este necesar să se procedeze la tratamentul său.
Displazie cervicală
Displazia cervicală este o afecțiune în care un organ este acoperit de un epiteliu, straturile constitutive și structura celulelor din care este compus se schimbă.
Acest tip de boală aparține categoriei de boli care pot duce la formarea de celule canceroase în organele genitale. Displazia este considerată una dintre cele mai periculoase complicații și una dintre cele mai frecvente boli înaintea cancerului. Când se formează, căptușeala uterină își modifică structura. Poate să apară în moduri diferite, dar cel mai important lucru care îl caracterizează este că, împreună cu aceasta, este perturbată structura normală a celulelor epiteliale. În plus față de stratul superior, acesta poate penetra corpul mult mai adânc.
Adesea acest tip de boală se numește eroziune, dar acest lucru nu este în întregime precis. Principala diferență este că eroziunea are loc după deteriorarea mecanică a organelor genitale și displazia ca rezultat al perturbării celulelor tisulare.
Vulvita este o boală ginecologică feminină, mâncărimea și inflamația sunt principalele simptome. Cel mai adesea, procesul inflamator este cauzat de microorganisme patogene care afectează țesuturile vulvei. În locul dezvoltării patologiei, sistemul imunitar direcționează celule capabile să producă prostaglandine și interleukine. Simptomele bolii ginecologice feminine:
- alocarea,
- creșterea umplerii sângelui
- în membrana mucoasă a celulei, rapid și în volum mare, începe să producă mucus,
- țesuturile se umflă,
- datorită inflamației și umflării, există durere.
Dacă procesul inflamator este cântărit de infecții, atunci există o acumulare de toxine care, atunci când sunt eliberate în sânge, contribuie la intoxicația întregului organism.
Boala poate fi acută, subacută și cronică. Pentru fiecare etapă a cursului se caracterizează propriile sale manifestări simptomatice. Procesul de recuperare este cel mai dificil cu forma cronică a bolii, deci nu trebuie să amânați niciodată tratamentul.

Infertilitatea se referă la lipsa de capacitate a tânărului (la o vârstă potrivită) de a concepe un copil, și ambii încearcă în mod activ să o facă.
Un cuplu este considerat a fi stearpă, dacă în timpul anului o femeie nu a reușit să rămână gravidă. Această concluzie este potrivită numai pentru cei care au o viață sexuală regulată (acte care apar cel puțin de două ori în decurs de șapte zile pot fi atribuite vieții obișnuite), iar cuplurile sunt complet excluse din orice metodă de contracepție.
Forme de infertilitate
Potrivit statisticilor generale, care se desfășoară de către organizația de îngrijire a sănătății, mai puțin de 10% dintre cupluri sunt familiarizate cu problema conceperii unui copil. Orice tip de persoană se caracterizează prin două tipuri de infertilitate:
- Forma absolută a infertilității. Această formă este caracterizată de boli complete și netratabile ale sistemului reproducător.Aceasta se poate întâmpla atât la bărbați, cât și la femei. Cauzele bolii: îndepărtarea medicală a gonadelor, anomalii de dezvoltare, a existat un fel de leziune și alte cazuri.
- Forma relativă a infertilității. Un astfel de diagnostic nu este critic, iar tu poți scăpa de el sub supravegherea unor profesioniști cu experiență.
Ovariu apoplexie
Apoplexia ovariană se referă la rupturi abrupte ale țesuturilor ovarelor, este imposibil de prevăzut și, ca urmare, astfel de lacrimi provoacă hemoragii în organele abdominale. Acest tip de abatere în ovare contribuie la manifestarea durerii severe.
Destul de des, apar abateri în corpul luteal al ovarului, integritatea sa este perturbată și o astfel de abatere se poate forma și în chistul corpului luteal. Cea mai frecventă cauză a acestor devieri este patologia vaselor, formarea oricăror procese inflamatorii în organism.
În cel mai mare număr de femei, astfel de rupturi pot să apară în momentele de ovulație, precum și atunci când corpul luteal este vascularizat. Cele mai frecvent afectate sunt fetele tinere și femeile tinere. Boala are mai multe forme:
- Durere. Se caracterizează prin durere severă și greață.
- Formă anemică. Se caracterizează prin sângerare, alături de care femeia este amețită, iar leșinile sunt de asemenea posibile.
- Mixt. Combinația dintre durere și forme anemice.
Ectopic sarcinii
O sarcină ectopică este un tip de sarcină care este clasificată ca fiind complicată. Cu ea, oul fertilizat este atașat în afara uterului. În aproape toate cazurile de sarcină ectopică, copilul nu poate să crească și să se dezvolte. În plus, o astfel de sarcină reprezintă o amenințare mai mare pentru viața unei femei, deoarece are loc sângerări interne. Imediat după ce a decis diagnosticul unei sarcini ectopice, femeia are nevoie de îngrijiri medicale urgente și calificate, în caz contrar ea poate muri pur și simplu.
Atunci când sarcina a avut loc fără devieri, celula de ou, cu care celula spermei a fost conectată, trece în tubul uterin și este fertilizată acolo. După aceasta, zigotul se mișcă în uter, unde sunt create condiții ideale pentru dezvoltarea copilului viitor. Dar în cazurile în care sarcina este ectopică, zigotul nu se mișcă în uter, ci se conectează cu tubul sau se întoarce înapoi în ovar. Chorionic villi intra în țesuturi, acestea sunt deteriorate din cauza aceasta, și femeia are sângerări interne.
Microflora vaginală normală
În cavitatea vaginului, bacteriile și ciupercile se înmulțesc în mod constant în patogene. Numarul lor in conditii fiziologice este monitorizat constant de corpul femeii datorita schimbarilor ciclice ale fondului hormonal, a proceselor imune care apar in organism si a microflorei intestinale naturale. O cauză comună a modificărilor patologice ale mucoasei vaginale poate fi disbioza intestinală. Astfel de modificări ale mucusului duc la deteriorarea integrității epiteliului mucoasei vaginale. Microflora normală a vaginului este reprezentată de un număr mare de lactobacili (bete Doderlein). Aceste microorganisme se caracterizează prin multe calități benefice care contribuie la menținerea microflorei vaginale normale. Ele produc peroxizi care formează un mediu acid în cavitatea vaginului (pH normal este de 3,6-4,2) și previne, de asemenea, creșterea și dezvoltarea microorganismelor patogene în vagin.
Cum controlează corpul feminin microbiocinoza vaginală
Efectul hormonilor
Numărul și compoziția microorganismelor depind de modificările nivelului hormonilor din organism. Cu schimbări ciclice în fondul hormonal, numărul de receptori de pe stratul epitelial al celulelor la care sunt atașate microorganismele se modifică.În același timp, viteza cu care stratul epitelial al mucoasei vaginale este regenerată depinde, de asemenea, îndeaproape de modificările nivelurilor hormonale.
Mecanisme imunitare de influență asupra microflorei
Controlul microbiocenozelor vaginului survine datorită producerii de anticorpi IgA. Acești anticorpi împiedică atașarea microorganismelor în stratul epitelial al membranei mucoase. Acestea împiedică trecerea bacteriilor în celulele membranei mucoase a vaginului. În geneza infecțioasă a inflamației, celulele leucocite intră în lumenul vaginului cu scopul de a distruge microorganismele patogene sau patogenice condiționate, care au provocat procesul inflamator.
Efectul bacteriilor din acidul lactic
De obicei, microorganismele care populează vaginul, creează condiții favorabile pentru mijloacele lor de trai. În acest caz, lactobacilii contribuie la crearea unui mediu care nu este adecvat pentru creșterea și dezvoltarea microorganismelor concurente. Având în vedere proprietatea pozitivă a bacteriilor din acidul lactic de a produce peroxid de hidrogen, acestea contribuie la formarea unui mediu foarte acid în vagin, datorită căruia agenții patogeni nu pot crește și se dezvoltă în mod normal.
Ce este vaginoza bacteriană la femei?
Sub vaginoză, se înțelege dezechilibrul compoziției cantitative și calitative a microflorei mucoasei vaginale, în care nu există o dezvoltare a răspunsului inflamator. Simptomele clinice în această stare patologică pot fi variate. Boala în unele cazuri este asimptomatică, dar cel mai adesea se caracterizează prin secreții intense care au un miros foarte mirositor. În plus, simptomele bolii sunt mâncărime severe și disconfort.
- Schimbări semnificative ale nivelului hormonilor din organism. Astăzi, există multe boli ginecologice și endocrinologice, care se caracterizează prin fluctuații semnificative în conținutul hormonilor reproducători feminini din sânge. Schimbările în nivelul hormonilor conduc la o încălcare a ratei de regenerare a stratului epitelial al vaginului și la calitățile acestor celule.
- Reducerea răspunsurilor imune în organism. Reducerea nivelului de activitate al sistemului imunitar duce la o reducere semnificativă a capacității mecanismelor imune de a controla microbiocenoza vaginală. Aceasta reduce producția de complexe imune și activitatea sistemului imunitar.
- Modificări patologice în microbiocenoza intestinală. În cazul încălcării microflorei intestinale normale apar modificări în compoziția microorganismelor din cavitatea vaginală. Astfel, pe fondul disbiozelor intestinale, vaginita bacteriană se dezvoltă adesea.
- Acceptarea medicamentelor antibacteriene contribuie la încălcarea compoziției cantitative și calitative a mucusului cavității vaginale. Acest lucru se datorează faptului că aceste medicamente nu au un efect direct asupra anumitor tipuri de microorganisme. De exemplu, în tratamentul bronșitei cronice, antibioticele distrug atât bacteriile bronșice, cât și microorganismele benefice ale intestinului și cavității vaginului.
Severitatea semnelor clinice de vaginoză bacteriană poate fi foarte diversă. Simptomele depind de compoziția microbiocitozelor, precum și de starea generală a corpului feminin și a bolilor asociate.
Simptomele caracteristice ale vaginitei bacteriene:
- O cantitate mare sau mică de descărcare de gestiune de la nivelul tractului genital. Deseori, descărcarea este prezentată sub formă de puroi cu o culoare albă, cu un miros foarte neplăcut. Asemenea descărcări vaginale sunt mai frecvent observate după intimitatea sexuală sau în timpul menstruației.
- Mâncărime care este permanentă sau periodică, care este exacerbată în timpul fluxului menstrual.
- Senzații dureroase în timpul actului sexual.Acest simptom este o consecință a modificărilor morfologice ale stratului epitelial al vaginului și a impactului negativ al microorganismelor vaginului.
- Lipirea buzelor vulvare mici. În contextul vaginozelor bacteriene, acest lucru se datorează descărcării mari a conținutului purulent.
- Disconfortul la urinare este destul de rar. Prezența sa este caracterizată prin iritarea stratului mucus al părții exterioare a uretrei.
Examinarea de către un ginecolog
În timpul examinării, un specialist descoperă astfel de semne de vaginoză bacteriană ca o cantitate mare de puroi din tractul genital. Rareori pot exista legături ale labiilor mici cu secreții purulente. Când este privit în oglinzile ginecologice, medicul dezvăluie conținuturi purulente pe membrana mucoasă.
Metode de laborator pentru vaginita bacteriană
Microscopia unui frotiu din mucoasa vaginală este una din principalele metode de verificare a diagnosticului de vaginoză bacteriană. Acest tip de frotiu se face din spatele segmentului vaginal al colului uterin în timpul unui examen pelvian în oglinzi. După ce un frotiu este colorat cu reactivi speciali, acesta este examinat sub microscop. Majoritatea microorganismelor prezente în cavitatea vaginală sunt determinate prin această metodă de examinare. Această tehnică are o sensibilitate crescută care atinge 100%.
Metoda de cercetare bacteriologică nu este la fel de informativă pentru diagnosticarea etiologiei vaginitei bacteriene. În același timp, această tehnică este eficientă în detectarea unei patologii concomitente infecțioase.
Amino-testul este utilizat pentru a detecta rapid vaginoza bacteriană, care sa dezvoltat pe fundalul unei infecții anaerobe. Cu toate acestea, datorită activității vitale a acestor microorganisme, următoarele substanțe organice sunt secretate în mediul extern: putrescină, cadaverină, trimetilamină. Aceste componente dau descărcare de vaginoză bacteriană mirosul de "pește putrezit".
Determinați nivelul acidității secrețiilor vaginale. Semnele de vaginoză bacteriană includ detectarea unui pH mai mare de 4,5, indicând un număr redus de bețe Doderlein utile.
Tratamentul vaginozelor bacteriene implică mai multe etape. În prima etapă, este necesar să scăpăm de factorii care au condus la un dezechilibru al microbiocenozelor vaginale: normalizarea fundalului hormonal, întărirea forțelor imune ale corpului, îmbunătățirea activității tractului gastro-intestinal, corectarea anomaliilor organelor genitale externe.
În timpul etapelor a doua și a treia, procedura este aceeași pentru toate tipurile de vaginită bacteriană:
Tratamentul antibacterian este utilizat în aceste etape. Următoarele antibiotice sunt cele mai eficiente:
- metronidazol,
- ornidazol,
- vase de lumina Betadine,
- clindamicină.
De asemenea, este necesar să se restabilească compoziția normală a microflorei vaginale. Această etapă de tratament este foarte dificilă. Pentru a obține un rezultat pozitiv, se utilizează culturi vii de bacterii de acid lactic. Mai mult decât atât, utilizarea unor forme locale de eubiotice (supozitoare vaginale) rareori aduce un efect pozitiv. Astfel, este necesar să se aplice eubiotica acțiunilor locale și locale.
Cele mai frecvent utilizate astfel de medicamente din grupul de eubiote:
Durata tratamentului este determinată de ginecolog pentru fiecare pacient în parte, luând în considerare rezultatele metodelor de cercetare intermediare, precum și luând în considerare dinamica după tratamentul deja efectuat.
Eficacitatea după tratament poate fi evaluată numai după 1-1,5 luni de la încheierea întregului tratament. Principalul criteriu de diagnosticare pentru normalizarea biocinozelor vaginale este prezența unui anumit număr și tip de microorganisme, care sunt determinate în timpul examinării bacteriologice a unui frotiu din stratul mucusului vaginal.
Caracteristicile tratamentului vaginului bacterian la femeile gravide
Potrivit statisticilor, fiecare cincea femeie gravidă suferă de vaginită bacteriană. Prevalența acestei boli se explică prin următoarele fapte: în timpul sarcinii, numărul de lactobacili "benefici" din cavitatea vaginală a unei femei este redus semnificativ. Când se întâmplă acest lucru, se produce o slăbire semnificativă a sistemului imunitar. Ca rezultat, microflora vaginală nu se confruntă cu activitatea bacteriilor patogene, ca urmare a dezvoltării vaginozelor bacteriene. În timpul tratamentului vaginozelor bacteriene, femeile gravide sunt medicamente prescrise, principalul ingredient activ al acestora fiind metronidazolul. În acest caz, medicamentele de acțiune locală au un efect pozitiv mai mare în comparație cu medicamentele de acțiune sistemică. Cea mai convenabilă este prepararea metronidazolului sub formă de gel, care este introdus în cavitatea vaginului cu o seringă specială. Acest medicament este administrat o dată pe zi, pe timp de noapte, timp de o săptămână.
De asemenea, pilulele vaginale cu metronidazol (Klion-D) pot fi, de asemenea, considerate destul de eficiente. Acestea ar trebui inserate în vagin cât mai adânc posibil peste noapte timp de 10 zile. În plus, pentru tratamentul vaginitei bacteriene la femeile gravide se utilizează unelte precum Metrogil, Tiberal, Ornitazol, Trichopol și așa mai departe, care conțin metronidazol în diferite doze. Toate aceste instrumente trebuie luate numai după începutul celei de-a 20-a săptămâni de sarcină, deoarece utilizarea lor anterioară poate fi nesigură pentru fătul în creștere. Utilizarea medicamentelor antimicrobiene la începutul sarcinii poate fi utilizată pentru a trata vaginita bacteriană numai dacă această boală reprezintă o amenințare gravă la adresa mamei și a fătului.
În plus față de agenții antimicrobieni, eubioticele și probioticele sunt utilizate pentru tratamentul vaginitei bacteriene la femeile gravide. Acestea sunt medicamente cu lactobacili și bacterii bifidumbus. Acestea pot fi administrate pe cale orală sau pot fi administrate sub formă de duș. Aceste medicamente ajută la restabilirea compoziției normale a microflorei vaginului și la eliminarea manifestărilor disbiozelor intestinale în timpul administrării de agenți antimicrobieni. Scopul terapiei complexe a vaginitei bacteriene la femeile gravide trebuie efectuat strict sub supravegherea unui ginecolog.
Duse pentru tratamentul vaginitei bacteriene
În stadiile inițiale ale procesului patologic, va fi suficient să se efectueze duș. În acest scop, este mai bine să se ia o soluție 2-3% de acid boric sau acid lactic. Procedura se efectuează cu ajutorul unei seringi mici. Înainte de introducerea soluției este ușor încălzită, dar nu o face prea fierbinte. Ducharea se recomandă în fiecare zi cel puțin o dată pe zi, iar pentru un efect mai pronunțat, este de dorit să se introducă de două ori soluții. Succesul acestei proceduri depinde în mare măsură de oportunitatea numirii. De regulă, în stadiile incipiente, când manifestările clinice ale vaginitei bacteriene sunt ușoare, dușul permite o vindecare completă. Cu toate acestea, după punerea sa în aplicare și eliminarea simptomelor, trebuie să continuați toate studiile necesare.
Introducerea de droguri folosind tampoane
O modalitate foarte eficientă de a trata vaginoza bacteriană la domiciliu este introducerea de medicamente sub formă de tampoane. În acest caz, un tampon de bumbac trebuie să fie umezit cu un anumit mijloc și introdus cât mai adânc posibil în vagin. Această tehnică vă permite să introduceți aproape orice medicament, de exemplu, acid lactic, acid ascorbic, unguent antimicrobian cu tinidazol sau metronidazol, precum și lactobacili și bifidumbacterii. Durata introducerii unui tampon de bumbac trebuie să fie de cel puțin 15 minute.După îndepărtarea tamponului, nu se recomandă spălarea pentru a da ocazia de a lucra cu preparatele introduse în vagin. De regulă, efectul pozitiv este resimțit după efectuarea a 3 proceduri. Cu toate acestea, pentru a obține un rezultat bun și durabil din tratament, este recomandabil să se efectueze cel puțin zece proceduri.
Introducerea supozitoarelor vaginale și a tabletelor în vagin
O modalitate chiar mai convenabilă de a trata vaginita bacteriană la domiciliu este de a introduce în vagin comprimate vaginale speciale sau supozitoare. Cu această metodă de tratament sunt utilizate medicamente cum ar fi Vaginorm, Klevazol, Metronidazol, Klion-D și așa mai departe. Atunci când utilizați această metodă, comprimatul trebuie introdus cât mai adânc în vagin. Durata de utilizare a acestor forme de medicament depinde de medicamentul specific și este prescrisă în instrucțiunile oficiale pentru aceasta. De regulă, tratamentul în acest caz este de la o săptămână la zece zile. În câteva zile, o femeie va putea să spună dacă remedia o ajută sau nu. În contextul utilizării comprimatelor vaginale sau a supozitoarelor, mâncărimea și disconfortul din vagin sunt reduse rapid. De asemenea, acest tratament duce destul de rapid la eliminarea secreției vaginale.
Metode tradiționale de tratare a vaginitei bacteriene
În ciuda progresului medicinei tradiționale, metodele tradiționale de tratare a vaginozelor continuă să fie folosite de femeile moderne. De regulă, tratamentul cu remedii folclorice este mai lung decât în cazul preparatelor chimice. Cu toate acestea, aceasta elimină orice efecte secundare. Pe fondul folosirii remediilor populare, o femeie va putea simți o îmbunătățire după câteva luni de utilizare obișnuită.
Dozarea și introducerea tampoanelor cu infuzii pe bază de plante:
- Infuzie de afine, femei grecești, mesteacăn, manșete și tansy. Frunzele sfărâmate ale acestor plante se amestecă împreună și se toarnă apă fiartă de 1 litru. Amestecul rezultat este infuzat timp de cel puțin 6 ore. Apoi, perfuzia se face și se folosește pentru introducerea tampoanelor vaginale și dușuri. Procedura se recomandă în fiecare zi cel puțin de două ori pe zi. De regulă, o ceașcă din această perfuzie pe bază de plante este utilizată pentru un duș.
- Infuzie de coaja de stejar, pelin, violete, mușețel și geranium. Principiul de preparare a acestei perfuzii este același cu rețeta anterioară. Instrumentul poate fi utilizat sub formă de tampoane vaginale și sub formă de duș.
Primirea de perfuzii pe plante medicinale pentru tratamentul vaginitei bacteriene:
- Infuzie de rădăcină Althea și Levsey, muguri de pin, plante de lavandă, pelin, trifoi dulce și ouă uscate. Acest amestec în cantitate de două linguri trebuie turnat cu un litru de apă fiartă. Infuzia va fi pregătită pentru recepție după 6 ore. Instrumentul trebuie administrat oral înainte de mese în 100 ml de trei ori pe zi. Pentru a obține efectul, se recomandă utilizarea infuziei timp de trei luni.
- Rețetă pentru frunze de lingonberry, viburnum, lavanda, plantain, leuzei, tansy, vâsc, pochuyny alpinist, cimbru și musetel. Pentru a obține această perfuzie urmați aceleași recomandări ca în cazul precedent. Regulile pentru luarea remedierilor sunt aceleași ca în prima rețetă.



