Chirurgia pentru pancreatita acută poate fi urgentă sau urgentă, procedura se efectuează în primele ore ale atacului, precum și în primele zile de manifestare a bolii de către pacient. O indicație în acest caz este peritonita de tip enzimatic sau acut, care este cauzată de blocarea papilei duodenale. Întârzierea tipului de intervenție chirurgicală se efectuează în timpul fazei de respingere și topire a zonelor necrotice și a țesutului retroperitoneal. De regulă, aceasta se întâmplă în a zecea zi după debutul unui atac acut la un pacient.
Operațiile programate pentru pancreatită se efectuează în timpul eliminării complete a proceselor inflamatorii în organul bolnav. Scopul în acest caz este de a preveni un curs recurent al bolii. Orice măsuri sunt luate numai după un diagnostic aprofundat și, în plus, o examinare cuprinzătoare a pacientului. Vom afla în ce situații este necesară o intervenție chirurgicală, precum și ce complicații și consecințe pot apărea în timpul perioadei de recuperare.
Când este o operație pentru pancreatită?
Nevoia de tratament chirurgical este cauzată de afecțiunile pancreasului atunci când se observă leziuni grave ale țesuturilor organelor. De regulă, operația se efectuează în cazurile în care alternativele conduc numai la eșec sau când pacientul se află într-o stare extrem de gravă și periculoasă.
Trebuie avut în vedere că orice intervenție în organul corpului uman este plină de tot felul de consecințe negative. Calea mecanică nu oferă niciodată garanții de recuperare a pacientului, dar, dimpotrivă, există întotdeauna riscul unei agravări extinse a imaginii generale a sănătății. Simptomele și tratamentul pancreatitei la adulți sunt deseori interdependente.
În plus, numai un medic specialist specializat, foarte specializat, poate efectua operația și nu toate instituțiile medicale se pot lăuda cu astfel de specialiști. Astfel, intervenția chirurgicală la pancreas în prezența pancreatitei se realizează în următoarele situații:
- Starea pacientului marcată de faza acută a bolii distructive. Cu o imagine similară, se observă descompunerea țesuturilor organului pacientului de tip necrotic, în timp ce adăugarea de procese purulente nu este exclusă, ceea ce reprezintă o amenințare directă la adresa vieții pacientului.
- Prezența pancreatitei în formă acută sau cronică, care a trecut în stadiul de necroză pancreatică, adică stratificarea necrotică a țesuturilor vii.
- Natura cronică a pancreatitei, care este marcată de atacuri frecvente și acute cu un timp scurt de remisiune.
Toate aceste patologii în absența tratamentului chirurgical pot duce la consecințe fatale. În acest caz, orice metodă de tratament conservator nu va da rezultatul dorit, care este o indicație directă pentru operație.
Principalele dificultăți în punerea în aplicare a tratamentului chirurgical
Chirurgia pe fundalul pancreatitei este întotdeauna o procedură dificilă, cât și foarte previzibilă, bazată pe o serie de aspecte care sunt asociate cu anatomia organelor interne de secreție mixtă.
Țesuturile organelor interne se caracterizează printr-un grad ridicat de fragilitate, prin urmare, cu cea mai mică manipulare, poate fi cauzată o sângerare severă. O astfel de complicație poate apărea, de asemenea, în timpul recuperării pacientului.
În plus, în imediata vecinătate a glandei sunt organe vitale, iar leziunile lor minore pot duce la perturbări grave ale corpului uman, precum și la consecințe ireversibile. Secretul, împreună cu enzimele produse direct în organism, îl afectează din interior, ceea ce duce la stratificarea țesutului, complicând în mod semnificativ cursul operației.
Simptomele și tratamentul pancreatitei la adulți
Pancreatita acută se caracterizează prin următoarele simptome:
- Dureri abdominale severe, cu localizare atât în hipocondrul drept cât și în stânga.
- Tulburare generală.
- Creșterea temperaturii corpului.
- Greață și vărsături, dar după golirea stomacului nu apare nici o ușurare.
- Constipație sau diaree.
- Dispneea moderată.
- Sughiț.
- Umflături și alte senzații neplăcute în stomac.
- O schimbare a culorii pielii - apariția petelor cianotice, îngălbenirea sau înroșirea feței.

Pacientul este plasat în sală unde există terapie intensivă. În cazurile severe, este necesară intervenția chirurgicală.
Să prescrieți terapia cu medicamente:
- antibiotice,
- medicamente antiinflamatoare
- enzime,
- hormoni,
- calciu,
- medicamente coleretice
- plante pe baza de plante.
Complicații după intervenție chirurgicală
După operațiile efectuate cu pancreatită, este posibil să apară următoarele complicații:
- În zona cavității abdominale, conținutul necrotic sau purulent poate începe să se acumuleze, din punct de vedere științific, pacientul este diagnosticat cu peritonită.
- Se întâmplă că există o agravare a bolilor asociate asociate cu activitatea pancreasului și producția de enzime.
- Există un proces de blocare a canalelor principale, ceea ce poate duce la o exacerbare a pancreatitei.
- Țesuturile moi ale organului bolnav nu se pot vindeca și nu se observă dinamica pozitivă a recuperării pancreasului.
- Cele mai periculoase complicații includ eșecul de organe multiple împreună cu șocul pancreatic și septic.
- Aspectul pseudochistului împreună cu fistulele pancreatice, dezvoltarea diabetului zaharat și insuficiența exocrină se numără printre consecințele negative ulterioare ale chirurgiei pentru pancreatită.
Pregătirea pentru operație
Indiferent de tipul de pancreatită, indiferent dacă este parenchimică, biliară, alcoolică, de calcul și așa mai departe, evenimentul principal în pregătire este foametea absolută, care, din nefericire, servește ca o exacerbare a bolii. Ce operațiuni fac cu pancreatita, ia în considerare următorul.
Lipsa alimentelor în sistemul digestiv reduce semnificativ probabilitatea complicațiilor postoperatorii. Imediat în ziua operației, pacientul nu poate fi mâncat, el primește o clismă de curățare și apoi primește premedicație. Ultima procedură implică introducerea de medicamente care ajută pacientul să faciliteze intrarea într-o stare de anestezie. Astfel de medicamente suprimă complet teama de manipulări medicale, ajutând la reducerea secreției glandei și prevenirea apariției reacțiilor alergice. În acest scop, se folosesc diferite medicamente, de la tranchilizante și injecții antihistaminice la anticholinergice și antipsihotice.
Mai jos sunt tehnicile de operare pentru pancreatita acuta.
Tipuri de intervenții chirurgicale pentru pancreatită
Există următoarele tipuri de operații pentru pancreatită:
- Procedura este rezecția distală a organului. În timpul procesului de tratament, chirurgul îndeplinește îndepărtarea coastei, precum și corpul pancreasului. Volumele de excizie sunt cauzate de daune. O astfel de manipulare este considerată adecvată în cazurile în care leziunea nu afectează întregul organ. Dieta pentru pancreatita dupa interventie chirurgicala este extrem de importanta.
- Prin rezecție subtotală se înțelege îndepărtarea cozii, cea mai mare parte a capului pancreatic și a corpului său. În același timp, numai câteva segmente adiacente duodenului sunt reținute. Această procedură se efectuează exclusiv pentru tipul total de leziune.
- Necrusterectomia se efectuează în cadrul examinării cu ultrasunete, precum și prin fluoroscopie. În același timp, lichidul din organ este detectat prin conducerea drenajului prin intermediul unor tuburi speciale. După aceea, se introduce drenajul de calibru mare pentru a reuși să clătească cavitatea și să efectueze extracția în vid. În cadrul etapei finale de tratare, drenajul mare este înlocuit cu cele mai mici, ceea ce contribuie la vindecarea treptată a rănilor postoperatorii, menținând în același timp scurgerea de fluid. Indicatiile pentru chirurgia pancreatitei trebuie respectate cu strictete.
Printre cele mai comune variante de complicații se numără abcesele purulente. Acestea pot fi recunoscute de următoarele simptome:
- Prezența stărilor febrile.
- Hiperglicemia cu o schimbare a formulei leucocitelor la stânga.
- Plitudinea zonei afectate cu puroi în timpul ultrasunetelor.
Reabilitarea pacienților și îngrijirea lor în spital
După operația de pancreatită, pacientul este trimis la unitatea de terapie intensivă. La început, el este ținut în terapie intensivă, unde i se acordă îngrijire corespunzătoare, iar semnele vitale sunt monitorizate.
Pacientul sever în primele douăzeci și patru de ore face dificilă stabilirea complicațiilor postoperatorii. Indicatorii de urină, tensiunea arterială, precum și hematocritul și glucoza din organism sunt monitorizați. Metodele necesare de control includ radiografia pieptului și o electrocardiogramă a inimii.
În cea de-a doua zi, cu condiția ca pacientul să fie într-o stare relativ satisfăcătoare, el este transferat la departamentul chirurgical, unde i se asigură îngrijirea necesară împreună cu o nutriție adecvată și o terapie complexă. Alimentele după operația de pancreatită sunt alese cu atenție. Schema tratamentului ulterior depinde de gravitatea și, în plus, de prezența sau absența consecințelor negative ale intervenției chirurgicale.
Chirurgii observă că pacientul trebuie să fie sub supravegherea personalului medical timp de un an și jumătate până la două luni după intervenția chirurgicală. De obicei, acest timp este suficient pentru ca sistemul digestiv să se adapteze la modificări, precum și să se reîntoarcă la funcționarea normală.
Ca recomandări pentru reabilitarea pacienților după descărcarea de gestiune, se recomandă să se respecte cu strictețe restul complet, precum și odihna de pat, în plus, acești pacienți au nevoie de un pui de somn după-amiaza și o dietă. La fel de important este și atmosfera din casă și de familie. Medicii spun că rudele și rudele sunt obligate să susțină pacientul. Astfel de măsuri vor permite pacienților să aibă încredere în rezultatul reușit al terapiei ulterioare.
La două săptămâni după ce a fost eliberat din spital, pacientul este lăsat să meargă afară, făcând plimbări scurte într-un ritm proast. Trebuie subliniat faptul că în perioada de recuperare este strict interzisă munca excesivă la pacienți. Consecințele chirurgiei pancreatice sunt prezentate mai jos.
Tratamentul postoperator
Ca atare, algoritmul de tratament după operație pe fundalul pancreatitei este determinat de anumiți factori. Pentru a prescrie terapia, medicul examinează cu atenție istoricul medical al pacientului, împreună cu rezultatul final al intervenției, gradul de recuperare a glandei, rezultatele testelor de laborator și diagnosticul instrumental.
Dacă producția insulinei este insuficientă, tratamentul cu insulină poate fi prescris de pancreas.Hormonul sintetic contribuie la restabilirea și normalizarea indicatorilor de glucoză din corpul uman.
Medicație recomandată, care ajută la dezvoltarea cantității optime de enzime sau care le conține deja. Astfel de medicamente îmbunătățesc funcționalitatea organelor digestive. În cazul în care aceste medicamente nu sunt incluse în regimul de tratament, pacientul poate dezvolta simptome cum ar fi creșterea flatulenței împreună cu balonare, diaree și arsuri la stomac.
Ce altceva implică tratamentul chirurgical al pancreasului?
În plus, pacienții sunt activi în plus, sub formă de dietă, fizioterapie și fizioterapie. Un tip echilibrat de dietă este metoda dominantă în perioada de recuperare. Dieting dupa rezectie a corpului implica un fast de doua zile, iar in a treia zi, este permisa economisirea alimentelor. În acest caz, este permisă mâncarea următoarelor produse alimentare:
- Ceai fără zahăr cu crotoni și supă de pudră.
- Porridge în lapte cu orez sau hrișcă. Laptele trebuie diluat cu apă în timpul gătitului.
- Omeletă cu aburi, doar proteine.
- Pâinea uscată de ieri.
- Până la cincisprezece grame de unt pe zi.
- Brânză de vaci cu conținut scăzut de grăsimi.
La culcare, pacienții sunt sfătuiți să bea un pahar de chefir cu conținut scăzut de grăsimi, care uneori poate fi înlocuit cu un pahar de apă caldă cu adăugarea de miere. Și numai zece zile mai târziu, pacientului i se permite să includă în meniu un anumit pește sau produse din carne.
Prognoza medicală a intervenției chirurgicale pancreatice pentru pancreatită
Soarta unei persoane după o intervenție chirurgicală la nivelul pancreasului este determinată de mulți factori, care includ starea înainte de operație, metodele de punere în aplicare a acesteia, precum și calitatea măsurilor terapeutice și dispensare și, în plus, asistența pacientului însuși și așa mai departe.
O afecțiune sau o afecțiune patologică, fie o inflamație acută a pancreasului sau a unui chist, ca rezultat al manipulărilor medicale, de obicei continuă să influențeze bunăstarea generală a persoanei, precum și prognosticul bolii.
De exemplu, în cazul în care rezecția este efectuată din cauza cancerului, atunci există un risc ridicat de recidivă. Prognosticul pentru supraviețuirea de cinci ani a acestor pacienți este dezamăgitor și se ridică la zece procente.
Chiar și o ușoară nerespectare a recomandărilor medicului, de exemplu, oboseala fizică sau psihică, precum și ușurința în dietă pot afecta negativ starea pacientului, provocând o exacerbare care poate avea un rezultat letal.
Astfel, calitatea vieții pacientului, precum și durata acestuia după intervenția chirurgicală pancreatică, depind direct de disciplina pacientului și de respectarea tuturor prescripțiilor medicale.
Exista interventii chirurgicale de pancreatita? Am aflat că da.
În ce cazuri este prezentată operația de pancreatită acută?
Intervenția chirurgicală pentru pancreatita acută realizate în două versiuni:
- laparotomie, în care medicul are acces la pancreas prin incizii în peretele abdominal și în regiunea lombară,
- metode minim invazive (laparoscopie, intervenții de puncție-drenare), care se realizează prin perforări în peretele abdominal al pacientului.
Laparotomia se efectuează dacă se evidențiază complicații purulente ale pancreatonectrozei: abcese, chisturi și pseudochisturi infectate, pancreatoneroză infectată obișnuită, celulită retroperitoneală, peritonită.
Laparoscopia și puncția urmate de drenaj sunt utilizate pentru a elimina efuziunea din formele aseptice ale bolii și conținutul leziunilor infectate cu fluid.De asemenea, pot fi utilizate metode minim invazive ca o etapă pregătitoare pentru laparotomie.
Pregătirea pacientului pentru intervenția chirurgicală pancreatică
Evenimentul principal în pregătirea pacientului pentru intervenții chirurgicale este postul. Este, de asemenea, primul ajutor pentru pancreatită.
Lipsa alimentelor din stomacul și intestinul pacientului reduce în mod semnificativ riscul complicațiilor asociate cu infecția cavității abdominale cu conținut intestinal, precum și cu aspirația de vomit în timpul anesteziei.
În ziua operației:
- pacientul nu ia mâncare
- pacientului i se oferă o clismă de curățare,
- premedicația este efectuată la pacient.
Premedicația constă în administrarea de medicamente care să faciliteze intrarea pacientului în anestezie, să înlăture frica de operație, să reducă secreția glandelor, să prevină reacțiile alergice.
În acest scop sunt utilizate hipnotice, tranchilizante, antihistaminice, anticholinergice, neuroleptice, analgezice.
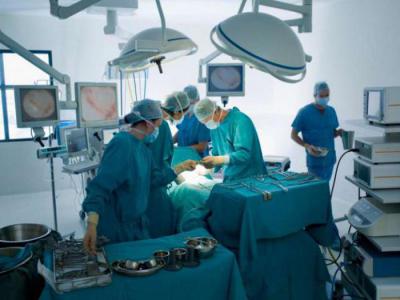
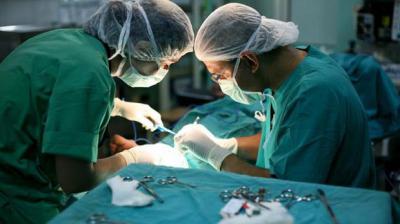
Tratamentul chirurgical al pancreatitei acute, de regulă, se efectuează sub anestezie endatraheală generală în combinație cu miorelaxare. Pacientul în timpul operației este pe un ventilator.
Cele mai frecvente intervenții chirurgicale pentru pancreatita acută
- Rezecție distală pancreas. Este îndepărtarea coada și corpul pancreasului de diferite dimensiuni. Realizat în cazurile în care înfrângerea pancreasului este limitată și nu captează întregul corp.
- Rezecția subtotală este de a scoate coada, corpul și cea mai mare parte a capului pancreatic. Numai zonele adiacente duodenului sunt reținute. Operațiunea este permisă numai în cazul unei pagube totale a glandei. Deoarece acest organ nu este asociat, numai transplantarea pancreasului își poate restabili complet funcția după o astfel de operație.
- necrosectomy efectuate sub controlul ultrasunetelor și fluoroscopiei. Formările lichide revelate ale pancreasului sunt perforate și conținutul lor este îndepărtat cu ajutorul tuburilor de drenaj. Mai mult, drenarea unui calibru mai mare este introdusă în cavitate și se efectuează spălarea și extracția în vid. În stadiul final al tratamentului, drenajul de mare calibru este înlocuit cu calibrul mic, care asigură vindecarea treptată a cavității și a plăgii postoperatorii, menținând în același timp scurgerea de fluid din acesta.
Complicațiile tratamentului chirurgical al pancreatitei acute
Cele mai periculoase complicații ale perioadei postoperatorii Acestea sunt:
- eșec multiplu de organe
- șoc pancreatic,
- șoc septic.
Într-o perioadă ulterioară, la pacienții care au suferit o intervenție chirurgicală pancreatică Consecințele ar putea fi:
- pseudochist,
- pancreatic fistula,
- pancreatită cronică,
- diabetul zaharat și insuficiența exocrină,
- fenomene dispeptice.
Nutriția și regimul pacientului după intervenția chirurgicală a pancreasului
În primele 2 zile după operație, pacientul suferă de foame. Apoi, ceaiul este introdus treptat în dietă, supe vegetale pufoase, cereale fierte, omelet de proteine cu aburi, biscuiți, brânză de vaci - tot ce vă puteți mânca după operația pancreasului în prima săptămână.
În viitor, pacienții aderă la dieta obișnuită pentru bolile organelor digestive. Activitatea fizică a pacientului este determinată de volumul operației.
Ce este
Chirurgia pancreatică pentru pancreatită poate avea un caracter diferit, în funcție de caracteristicile cazului particular, pentru a fi destul de complex.
Operația se efectuează după clarificarea anumitor factori, în special prezența separării țesuturilor deteriorate de cele sănătoase, amploarea prevalenței procesului purulent-necrotic în pancreas, gradul de inflamație și prezența bolilor gastro-intestinale concomitente.Metoda operativă se efectuează utilizând laparoscopie, examinarea translaparotomică a pancreasului și a cavității abdominale.
În procesul de laparoscopie, peritonita enzimatică pancreatică este atribuită drenajului laparoscopic al cavității abdominale și dializei post-peritoneale și infuzării de medicamente. Operația se efectuează sub controlul unui laparoscop. Microliteratoarele sunt introduse în orificiul omental și în spațiul subfrenic din stânga și printr-o mică puncție a peretelui abdominal în zona iliacă stângă, în pelvis se introduce un drenaj de diametru mare.
Soluțiile de dializă conțin antibiotice, antiproteaze, citostatice, antiseptice, soluții de glucoză. Metoda este eficace numai pentru primele trei zile după fixarea debutului de peritonită acută. Metoda nu se efectuează cu necroză pancreatică grasă, precum și cu pancreatită biliară. Decompresia tractului biliar în peritonita pancreatică se efectuează prin drenaj laparoscopic al cavității abdominale, suplimentat de impunerea unui colecistom.
În cazul în care o formă edematoasă de pancreatită este fixată în timpul laparotomiei, țesutul din jurul pancreasului este infiltrat cu o compoziție de novocaină și un antibiotic, citostatice, inhibitori de protează. Pentru perfuzia ulterioară de medicamente din rădăcina mesenteriei micro-irrigatorului de colon transversal este introdusă. Dupa efectuarea gropilor de umplutura si impunerea de colecism. Pentru a preveni pătrunderea enzimelor și răspândirea produselor de descompunere toxice în țesutul retroperitoneal, corpul și coada pancreasului sunt izolate de fibre parapancreatice. Dacă necroza progresează după o intervenție chirurgicală, este efectuată relaparatomia, a cărei incompetență este asociată cu o sarcină mare asupra unui organism slăbit.

Unul dintre tipurile de boli care necesită tratament chirurgical este pancreatita calculată, caracteristică a căruia este prezența pietrelor în pancreas. Atunci când piatra este localizată în canale, se taie numai peretele conductei. Dacă există mai multe pietre, disecția este efectuată de-a lungul întregii glande. În unele cazuri este prezentată rezecția completă a organului deteriorat de la calcul.
Atunci când un chist se găsește în pancreas, acesta este îndepărtat împreună cu o parte a glandei. Uneori este necesară îndepărtarea organului. La diagnosticarea cancerelor, se folosesc tratamente radicale.
Intervenția cea mai gravă în pancreatita acută este pancreatectomia. Operația se efectuează cu necroză completă a pancreasului, în timpul intervenției chirurgicale, o parte a glandei și 12 inele intestinale sunt lăsate.
Această operație nu garantează recuperarea și îmbunătățirea calității vieții, este traumatizantă, are un procent mare de deces. Aceasta metoda poate fi inlocuita de Kyrodistruction, care se realizeaza cu pancryoneroza hemoragica. În timpul operației, țesuturile sunt afectate de temperaturi foarte scăzute. La locul de impact se formează un țesut conjunctiv sănătos. În cazul detectării patologiilor concomitente asociate cu tractul biliar, utilizarea acestei metode nu este permisă, deoarece există riscul de deteriorare a vezicii biliare, 12 inele ale intestinului și stomacului.
Metoda endoscopică este utilizată pentru complicațiile locale ale pancreatitei cronice, atunci când există un pseudochist, o îngustare a canalului principal al glandei, prezența pietrelor în canalele pancreasului sau vezicii biliare. Acestea pot duce la hipertensiune pancreatică și necesită metode de intervenție endoscopică.
Procedura cea mai populară este o sfincterotomie, care este însoțită de endoprotetice ale ductului pancreatic principal, în prezența unei pietre - extragerea sau litotripsia, drenajul chistului.Endoproteza trebuie înlocuită la fiecare 3 luni, în astfel de cazuri se recomandă efectuarea unei terapii antiinflamatorii în decurs de un an.
Prognosticul pentru tratamentul tipurilor de pancreatită distructivă este nefavorabil, deoarece există un procent mare de decese.
Indicații pentru
Odată cu apariția pancreatitei și a tranziției sale la forma cronică, apar tulburări ale structurii morfologice a țesutului glandular, în special chisturi, pietre, stenoză a ductului pancreatic principal sau a tractului biliar, creșterea dimensiunii capului glandular ca urmare a pancreatitei inductive sau capitative. Modificările sunt de asemenea observate în prezența încălcării unor organe apropiate, cum ar fi duodenul, partea arterială a stomacului, tractul biliar, vena portalului și canalele sale.
Dacă se găsesc patologiile de mai sus, pacientul este spitalizat. Deteriorarea este detectată de creșterea durerii, semne de iritație peritoneală, intoxicație, creșterea amilazei în sânge și urină.
Cursa cronică este caracterizată prin prezența constantă a simptomelor bolii ca rezultat al inflamației și fibrozei țesuturilor glandei. Metoda chirurgicală în fazele inițiale ale bolii este recursă, dacă există semne de peritonită, un sindrom de durere pronunțat și icter obstructiv sunt înregistrate, precum și în prezența de pietre în vezica biliară și canale. Rar, operația se efectuează atunci când apare pancreatită cronică cu sângerare acută în cavitatea pseudochistă sau în lumenul tractului gastrointestinal sau când se rupe un chist.
Indicatiile pentru operatie sunt:
- Reflex durere în abdomen la acțiunea de droguri,
- Pancreatită inductivă, atunci când rezultă un proces inflamator prelungit pe fundalul unei funcții de organe reduse, proliferarea țesutului conjunctiv și formarea cicatricilor, precum și o creștere a masei și dimensiunii pancreasului. Condiția se poate asemăna cu simptomele cancerului,
- Restrările non-unitare ale canalului pancreatic principal,
- Stenoza tractului biliar intra-pancreatic,
- Încălcarea portalului sau a venei mezenterice superioare,
- Pseudochisturi de lungă durată
- Stenoza severă a inelelor intestinale 12.
Ce este eliminat
Operația se realizează prin asigurarea accesului la pancreas, făcând astfel incizia transversală superioară. O incizie este utilizată pentru a deschide cavitatea abdominală. După deschidere, pancreasul este secretat prin disecarea ligamentelor și mesenteriilor intestinelor, precum și prin impunerea ligaturilor pe vasele apropiate. Apoi pancreasul este extras. În unele cazuri, nu este atribuită o îndepărtare completă, dar parțială a pancreasului.
La diferite diagnostice se elimină o anumită parte a organului. În majoritatea cazurilor, îndepărtați capul sau coada organului. Când scoateți capul, se efectuează procedura Whipple. Procedura se desfășoară în două etape:
- Eliminarea părții în care este localizată patologia,
- Realizarea de manipulări pentru restaurarea canalului digestiv, a vezicii biliare și a canalelor sale.
Manipularea se face sub anestezie generală. Pentru a asigura accesul la pancreas, se fac mai multe incizii mici, prin care se examinează un organ folosind un lacruscop.
După aceea, vasele prin care se hranesc glandele sunt blocate și îndepărtate. În unele cazuri, organele vecine sunt operate pe.
Pentru a restabili sistemul digestiv, corpul glandei este conectat la stomac și partea centrală a intestinului subțire.
În cazul unui neoplasm în coada pancreasului, se efectuează o operație, care se numește pancreatotomie distală parțială. Coada glandei este îndepărtată și apoi organul este suturat de-a lungul liniei tăieturii.Capul pancreasului este îndepărtat numai în conformitate cu indicații stricte, deoarece operația este destul de complicată și este plină de complicații și chiar de deces în timpul sau după operație.
Pregătirea pentru intervenții chirurgicale
Indiferent de tipul bolii, de etiologia, forma și cursul acesteia, condiția principală și necesară pentru pregătirea intervenției chirurgicale este înfometarea pentru a reduce probabilitatea complicațiilor postoperatorii.
În ajun, înainte de intervenția chirurgicală, este necesară refuzarea oricărui fel de mâncare, în seara și dimineața se curăță clismele. În ziua intervenției chirurgicale, se efectuează o pre-medicație pentru a se asigura că pacientul este în anestezie. Scopul procedurii este calmarea pacientului, prevenirea reacțiilor alergice, reducerea producției de sucuri gastrice și pancreatice.
Pentru medicamente premedicaționale se aplică tranchilizante, neuroleptice, antihistaminice, anticholinergice.
Majoritatea pacienților care suferă de pancreatită cronică, ca urmare a tulburărilor digestive epuizate. Înainte de intervenția chirurgicală, aceștia sunt însărcinați cu introducerea de plasmă, soluții proteice, soluție salină sau glucoză 5%. În prezența indicațiilor, se efectuează transfuzia de sânge sau masa de eritocite pentru a normaliza nivelul hemoglobinei, indicele de protrombină, nivelul proteic.

Atunci când un pacient are icter prelungit ca urmare a unei încălcări a fluxului de bilă în lumenul de 12 inele ale intestinului, deficitul de hipo sau vitamină este fixat. Acest lucru se datorează lipsei de compuși insolubili în tranziție de vitamine în solubil. Procesul are loc cu participarea bilei, specialistul prescrie vitaminele parenterally și oral. Înainte de operația planificată, se utilizează metionină, lipocaină și Syrepar (intravenos).
Care sunt aceste operațiuni numite?
Sunt utilizate diferite metode pentru a restabili fluxul de secreție pancreatică și îndepărtarea țesutului necrotic, exudatul inflamator și oprirea sângerării intra-abdominale:
- Laparotomie și necrotomie. Aceasta este o intervenție chirurgicală abdominală. Spațiul retroperitoneal este deschis, puroiul este aspirat și țesuturile necrotice sunt îndepărtate, țesuturile viabile ale organului sunt păstrate dacă este posibil.
- Lavă închisă combinată cu necrotomia cardinală.
- Drenarea endoscopică. Există multe opțiuni pentru drenarea și îndepărtarea țesutului necrotic, dintre care una include expansiunea intraoperatorie a canalului de drenaj percutan, efectuată sub control CT.
- Puncție - o singură injecție a unei soluții speciale în concentrarea necrotică a corpului. Această metodă este posibilă numai cu necroză sterilă, fără procese inflamatorii în organism.
- Refacerea și transplantul. Refacerea este o îndepărtare parțială a organului afectat. Glanda are o antigenicitate ridicată, ceea ce complică supraviețuirea acesteia în timpul transplantului. Adesea, organul transplantat este respins în ziua a 5-6 după operație.
În funcție de complicațiile identificate pot fi efectuate:
- Tratamentul interventional endoscopic,
- Intervenția laparotomică.
Consecințe și complicații
Chirurgia poate afecta negativ sănătatea pacientului. Operația poate provoca dezvoltarea peritonitei, exacerbarea bolii asociate cu producerea de enzime, posibila sângerare grea și vindecarea lentă a țesuturilor după intervenția chirurgicală, impactul negativ al operației asupra stării organelor din apropiere.
Pacientul după operație ar trebui să fie în spital timp de aproximativ o lună. Acest lucru vă va ajuta să remediați eventualele complicații în timp. După intervenția chirurgicală, se recomandă administrarea de insulină și enzime digestive, fizioterapie, dieta terapeutică.
În perioada postoperatorie, există riscul de blocare a conductelor principale care deduce enzimele.Pericolele complicate sunt, de asemenea, sângerări abundente după intervenția chirurgicală și lipsa de vindecare a țesutului pancreatic.
După operație, este prescrisă o dietă specială pentru pacient, se recomandă aproape întotdeauna masa de dieta numărul 5. Sistemul de nutriție implică excluderea din alimentație a alimentelor brute, picante, grase și prăjite, băuturi carbogazoase, alcool, cafea, ceai puternic, produse de patiserie.

Util este nutriția fracționată, în aceleași ore ale zilei pentru a normaliza producția de enzime implicate în procesul de digestie. Alimentele ar trebui să fie luate fierte, coapte sau fierte, în porții mici. Rata zilnică a untului utilizat nu trebuie să depășească 0,25 g. Sunt utile uleiurile vegetale, sărurile, supele de piure, porii mucoase, jeleu natural, decoctul înghițit.
Dieta este necesară pe tot parcursul vieții, încălcarea unei diete special formulate poate provoca complicații grave.
Prognosticul după intervenția chirurgicală depinde de mulți factori. Bunăstarea prognosticului este influențată de motivul pentru alegerea chirurgiei ca metodă de tratament, gradul de afectare a organelor și volumul intervenției chirurgicale, starea generală a pacientului, prezența comorbidităților în perioada postoperatorie, calitatea măsurilor postoperatorii și dispensare și respectarea instrucțiunilor medicului, inclusiv dieta.
Orice încălcare a recomandărilor medicilor, exerciții fizice excesive, suprasolicitare emoțională poate provoca exacerbarea bolii. În cazul pancreatitei alcoolice cu utilizarea continuă a băuturilor alcoolice, durata vieții este redusă drastic.
Calitatea vieții după o operație pe pancreas depinde în mare măsură de pacient. Dacă se respectă instrucțiunile medicului și intervenția chirurgicală se efectuează corect, majoritatea pacienților înregistrează o îmbunătățire a calității vieții.
Dragi cititori, părerea dvs. este foarte importantă pentru noi - așa că vom fi fericiți să revizuim operația de pancreatită în comentarii, va fi, de asemenea, utilă și pentru alți utilizatori ai site-ului.

Nicholas
După rănirea pancreasului, când au descoperit sângerări, medicii au decis să efectueze o operație. Operația a fost efectuată sub anestezie generală. Partea deteriorată a organului (coada) a fost înlăturată, după operație a suferit un curs lung de reabilitare. Mențin dieta în mod constant, starea mea este bună, nu au existat complicații postoperatorii.
Alexey
Am fost transferați la spital în stare gravă. Operația a fost efectuată fără prea multă cercetare, deoarece nu era timp. Diagnosticul a fost pancreatita necrotică cu focare de puroi. Operațiunea a durat 6 ore. A petrecut in spital timp de 2 luni. După descărcarea de gestiune, fizioterapia prescrisă și o dietă specială. Mănânc numai mâncăruri pure, aproape fără sare și zahăr. Senzație bună.
Tipuri și cauze de pancreatită acută
Pancreatita acută este o boală care afectează pancreasul. În cele mai multe cazuri, boala se dezvoltă din cauza abuzului de băuturi alcoolice, de regulă, puternic și de slabă calitate. Procesul inflamator se dezvoltă rapid datorită funcției secretorii crescute. Excesul de enzime secretate de organism duce la digestia propriilor țesuturi.
În mod normal, enzimele sunt activate numai când intră în intestin. Cu boala, procesul de activare are loc în organul în sine. Stadiul acut al bolii este împărțit în:
- aseptic, când focarele sunt clar definite, dar nu sunt infectate,
- purulent (cu formarea focarelor purulente).
Pe lângă abuzul de alcool, pancreatita provoacă:
- boli ale tractului gastro-intestinal,
- boli infecțioase, endocrine,
- droguri toxice
- o dietă nesănătoasă
- leziuni ale cavității abdominale, abdomen, inclusiv cele obținute în timpul endoscopiei.
Complicațiile care necesită intervenție chirurgicală
Tratamentul chirurgical al pancreatitei se efectuează, dacă se formează un abces, cu formarea de chisturi, tumori. Boala este complicată dacă persoana:
- lăsați procesul de tratament să-și urmeze cursul
- nu dieting
- conducând un stil de viață greșit
- angajat în auto-tratament.
Există modalități medicale de combatere a procesului inflamator, dar 10-15% dintre pacienți încă operează.
Încălcarea scurgerii sucului pancreatic din glandă în duoden duce la necroza tisulară. Sucul pancreatic este un "cocktail" de enzime care digeră alimentele care intră în intestine. Dacă enzimele sunt "blocate" în interiorul corpului, ele digeră țesuturile care le înconjoară.
Când boala intră în stadiul purulent, există semne evidente de intoxicare la o persoană:
- temperatura (38 ° C și mai mare),
- frisoane,
- pulsul rapid și respirația
- piele moale rece.
Cu necroza pancreasului se resimte o durere severa. Senzația:
- staționate în stânga, sub coaste,
- Se răspândește pe peretele frontal al abdomenului, în zona hipocondrului.
Uneori oamenii confundă durerea, declanșată de dezvoltarea necrozei, în durerile inimii. Există o metodă simplă de verificare. Omul stă, tragând genunchii până la stomac. În cazul pancreatitei, intensitatea durerii scade.
În plus față de intoxicație în timpul procesului purulente, există alte complicații care necesită intervenție chirurgicală:
- flegmon retroperitoneal,
- peritonită,
- chisturi și pseudochisturi,
- tromboza vaselor de sange din cavitatea abdominala,
- colecistită acută.
Decizia de a efectua o intervenție chirurgicală este luată dacă:
- Tratamentul conservator nu a adus rezultate.
- Starea pacientului se deteriorează rapid.
- Simptome care indică abcesul pancreatic apar.
- Boala este însoțită de o complicație gravă, un pacient care amenință viața.
Contraindicații la operație
Chirurgia pentru pancreatită este amânată din cauza unor încălcări grave ale stării pacientului:
- scăderea bruscă a tensiunii arteriale
- șoc persistent,
- oprirea urinării
- creșterea nivelului de zahăr
- incapacitatea de a restabili volumul sanguin după intervenție chirurgicală,
- creșterea semnificativă a nivelului enzimelor.
Medicii amână operația până la ameliorarea stării lor, folosesc o metodă conservatoare de tratare a bolii și elimină încălcările care fac imposibilă operarea pacientului.
Tipurile de intervenții chirurgicale și cum merg
Chirurgia pancreatitei acute este împărțită în grupuri, în funcție de:
- Domeniul de aplicare care se referă la chirurgie. În timpul operațiilor de păstrare a organelor, țesutul este reținut. În timpul rezecției, o parte a organului este îndepărtată. Dacă îndepărtarea parțială nu ajută, este efectuată o pancreatectomie, întregul organ este îndepărtat.
- Modul de intervenție. Operațiile pot fi deschise, minim invazive, utilizând laparoscopie sau fără sânge.
În timpul intervențiilor chirurgicale pentru organe:
- abcese deschise, drenaj, ulcere, hematoame, pungă omentală,
- tăiați prin capsula cu edem sever,
- suture deteriorate țesut.
Refacerea se efectuează în secțiunea de organ în care este prezentă o zonă tumorală, chistă sau necrotică. De exemplu, rezecția capului este efectuată cu obstrucția conductei biliare. Eliminarea obstacolelor se reduce la capsarea canalului disecat în intestinul subțire.
Dacă organul este diluat, afectat de o tumoare malignă extensivă sau chisturi, este îndepărtat în întregime.
Chirurgia deschisă este utilizată în cazul peritonitei, care provoacă stoarcerea duodenului din cauza edemului pancreatic și a obstrucției intestinale.
Intervențiile chirurgicale deschise implică îndepărtarea zonelor moarte ale organului, spălarea, drenajul cavității abdominale și spațiul retroperitoneal.Astfel de operații sunt grele și periculoase, prin urmare, dacă secțiunea moartă a glandei este mică și organul însuși funcționează, chirurgii aleg o metodă de tratament minim invazivă sau fără sânge:
- În cazul necrozei neinfectate, glandele efectuează perforarea: îndepărtează lichidul de la organul afectat.
- Drenajul corpului asigură scurgerea fluidului. Pancreasul este spălat și dezinfectat.
- Laparoscopia, în timpul căreia chirurgul efectuează mici incizii în abdomen, introduce o sondă video și instrumente speciale prin intermediul acestora, vă permite să urmăriți progresul operației printr-un ecran special. Scopul laparoscopiei este eliberarea ductului biliar, eliminarea obstacolelor în calea trecerii libere a sucului pancreatic în intestin.
În cazul în care pancreasul este afectat de o tumoare, medicii recurg la intervenții fără sânge:
- cuțitul cibernetic sau radiochirurgia,
- crioterapie,
- chirurgie cu laser,
- ultrasunete.
Cele mai multe manipulări sunt efectuate cu ajutorul unei sonde care este inserată în duoden.
Complexitatea tratamentului chirurgical
Printre medici, pancreasul a câștigat o reputație ca organ de licitație, imprevizibil. Chirurgia pentru pancreatită este deseori fatală, în ciuda metodelor moderne de tratament.
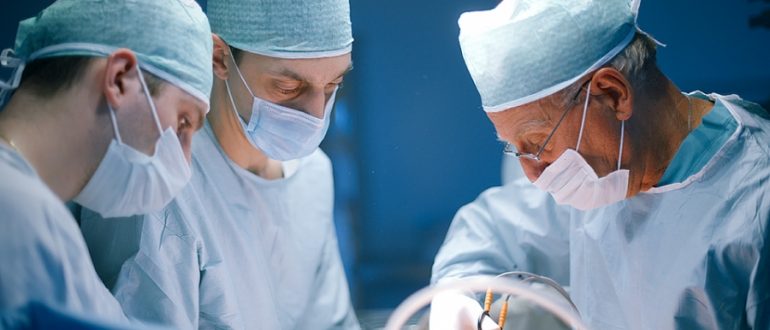 Impunerea suturilor chirurgicale pe pancreasul deteriorat este dificilă. Prin urmare, în perioada postoperatorie se pot forma fistule la locul suturii, sângerarea internă se poate deschide.
Impunerea suturilor chirurgicale pe pancreasul deteriorat este dificilă. Prin urmare, în perioada postoperatorie se pot forma fistule la locul suturii, sângerarea internă se poate deschide.
Riscul de intervenție chirurgicală datorită particularităților organismului:
Glanda este în imediata apropiere a unor organe importante:
- bile duct
- duoden (circulația organelor),
- aorta mezenterică abdominală și superioară,
- vena mesenterică superioară, vene goale,
- prin rinichi.
Îngrijirea bolnavilor
În timpul zilei după operație, starea pacientului este controlată strict în unitatea de terapie intensivă. medici:
- Măsurați tensiunea arterială.
- Verificați aciditatea, nivelurile de zahăr din sânge.
- Faceți un test de urină.
- Hematocritul (numărul de globule roșii din sânge) este monitorizat.
- Efectuează electrocardiografia și radiografia toracică.
Dacă starea pacientului este stabilă, în ziua a 2-a după operație, el este transferat la departamentul chirurgical, unde se acordă îngrijiri - tratament general și dieting.
 În ciuda progresului medical care permite pacienților să funcționeze aproape fără sânge, rezultatul operativ rămâne unul dintre cele mai riscante tipuri de tratament.
În ciuda progresului medical care permite pacienților să funcționeze aproape fără sânge, rezultatul operativ rămâne unul dintre cele mai riscante tipuri de tratament.
Extractul nu apare înainte ca sistemul digestiv să înceapă să funcționeze în mod normal, iar pacientul va putea să ducă o viață normală, în urma consultării medicale.
Dieta dupa operatie
În primele două zile după operație, pacientul este înfometat. Mâncarea delicată este permisă numai în a treia zi. Recomandă să utilizeze:
- Suflete de cremă veche pe supă de legume.
- Porridge (hrișcă, orez) pe lapte diluat.
- Omelete de proteine din abur.
- Produsele lactate proaspete conținutul de grăsimi până la 3,5%.
- Pâinea albă veche (ieri) după o săptămână după invazia chirurgicală.
În prima săptămână, rația umană constă din mâncăruri aburite. Mai târziu puteți merge la mâncarea fiartă. După o săptămână și jumătate, carnea slabă și peștele sunt incluse în regimul alimentar.
Adesea mănâncă, treptat, exclude alimentele grase, picante, cafeaua, băuturile alcoolice și dulci, carbogazoase.
Din lichide sunt permise:
- apă sărată de trandafiri
- ceaiuri din plante, compoturi de fructe, băuturi din fructe și jeleu fără zahăr,
- apă slab carbonată.
Medicamente și proceduri
În plus față de terapia dietă, tratamentul complex include:
- Medicamente regulate, insulină, suplimente de enzime.
- Fizioterapie, exerciții terapeutice. Orice proceduri și activități fizice sunt convenite cu medicul dumneavoastră.
Obiectivele terapiei fizice și procedurilor în perioada de reabilitare:
- Normalizarea activității generale a corpului, funcțiile respiratorii, cardiovasculare.
- Restaurarea activității motorii.
Eficacitatea tratamentului chirurgical și a prognosticului
Cât de eficientă va fi intervenția chirurgicală, poate fi judecată prin diagnosticarea și tratamentul în timp util al pacientului în perioada preoperatorie. Dacă vorbim de pancreatită cronică, terapia înainte de intervenție este adesea atât de reușită încât permite o amânare a intervenției chirurgicale.
Factorii rămași care determină succesul operației și vă permit să anticipați evoluția bolii în viitor:
- Starea generală a persoanei înainte de procedura chirurgicală.
- Metoda, cantitatea de intervenție chirurgicală.
- Calitatea îngrijirii postoperatorii, tratament cuprinzător în spitale.
- Dieting.
- Acțiunile pacientului.
Dacă o persoană nu supraîncărcă corpul, monitorizează nutriția, duce un stil de viață sănătos, atunci șansele de remitere vor crește.
Ce este pancreatita acută postoperatorie
O complicație care apare după invazia chirurgicală se numește pancreatită acută postoperatorie. Boala se dezvoltă după intervenția chirurgicală:
- pancreas
- stomacul și duodenul.
Cauza principală a bolii este o suprapundere sau deficiență a enzimelor pancreatice. În timpul operației pe tractul gastro-intestinal există întotdeauna posibilitatea de a vătăma corpul, datorită căruia apare o complicație.
Pancreatita chirurgicală este împărțită în traume și non-traumatice. Este dificil să se traseze o limită clară între cele două tipuri de complicații postoperatorii, deoarece organul în timpul oricărei operații poate fi expus - explicit, cu leziuni tisulare sau implicit. De exemplu, impunerea forcepsurilor chirurgicale, conectarea, folosirea oglinzilor duce la comprimarea glandei și provoacă un proces inflamator.
 Riscul complicațiilor este ridicat dacă pancreasul este nesănătos. Dacă un pacient, după intervenția chirurgicală, se plânge de durere acută, greață și vărsături și bilele sunt prezente în vărsături, atunci este probabil ca o complicație să se dezvolte.
Riscul complicațiilor este ridicat dacă pancreasul este nesănătos. Dacă un pacient, după intervenția chirurgicală, se plânge de durere acută, greață și vărsături și bilele sunt prezente în vărsături, atunci este probabil ca o complicație să se dezvolte.
Tratați această pancreatită într-un mod conservator, încercând:
- inactivați enzimele
- suprima activitatea secretorie.
- Prescrii medicamente antihistaminice și antibacteriene.
- Preveniți starea de șoc.
- Preveniți insuficiența renală și toxemia enzimatică.
- Refaceți activitatea sistemului cardiovascular.
Un pacient cu pancreatită chirurgicală nu poate mânca timp de 3 până la 5 zile. Scopul principal este de a opri procesul inflamator și de a restabili funcția organului afectat.
Orice boală, inclusiv inflamația pancreasului, este mai ușor de prevenit decât de vindecare. Prevenirea include câteva precauții simple - de la dietă până la menținerea activității fizice și odihna suficientă.
Indicatii pentru interventie
Indicațiile pentru chirurgie sunt:
- inflamația acută cu necroză pancreatică și peritonită,
- ineficiența tratamentului medicamentos timp de 2 zile,
- durere severă în progresia patologiei,
- leziuni cu sângerare,
- diferite neoplasme
- icterul obstructiv
- abcese (acumularea de puroi),
- pietre în vezica biliară și conducte,
- chisturi însoțite de durere
- pancreatită cronică cu durere severă.

Tratamentul chirurgical face procesul patologic stabil, durerea este redusă la 2-3 zile după operație. O manifestare cheie a bolii comorbide severe este lipsa de enzime.
Înainte de operație, se determină scala leziunii pancreatice. Acest lucru este necesar pentru a selecta metoda de efectuare a operației Chirurgia spitalului include:
- Metoda deschisă Aceasta este o laparotomie, deschiderea unui abces și drenajul formărilor fluide din cavitatea sa pentru a se completa purificarea.
- Drenarea laparoscopică.Sub controlul unui laparoscop se deschide un abces, se îndepărtează țesuturile purulent-necrotice și se fixează canalele de drenaj.
- Drenarea internă. Un abces este deschis prin peretele din spate al stomacului. O astfel de operație poate fi efectuată prin acces laparotomic sau laparoscopic. Rezultatul operației este ieșirea conținutului abcesului prin fistula artificială formată în stomac. Chistul este treptat șters (supraaglomerat), deschiderea fistulă este strânsă rapid după operație.
Terapia îmbunătățește proprietățile sângelui, există o minimizare a tulburărilor microcirculare.
Nutriție după o intervenție chirurgicală pentru pancreatită acută
În perioada postoperatorie, pacientul trebuie să respecte reguli speciale de nutriție. După operație, 2 zile aveți nevoie de o reparație completă. Apoi, în dieta puteți introduce:
- ceai,
- omletă,
- friptură foarte fiartă
- supă vegetariană
- brânză de vaci,
- biscuiti.
Când se face operația?
Nevoia de terapie chirurgicală se datorează bolilor pancreasului, atunci când există o afectare severă a țesuturilor organului. De obicei, operația este efectuată în acele situații în care opțiunile alternative au condus la eșec sau pacientul este într-o stare critică.
Acest lucru se datorează faptului că orice interferență cu un organ "licit" este plină de diferite consecințe negative. Calea mecanică nu garantează recuperarea pacientului, dimpotrivă, există riscul unei agravări semnificative a imaginii.
În plus, doar un chirurg foarte specializat de specializare îngustă poate efectua operația, iar astfel de specialiști nu sunt disponibili în toate instituțiile medicale.
Operația pancreatică pancreatică se efectuează în următoarele cazuri:
- Faza acută de boală distructivă. În această imagine, există o descompunere a țesuturilor unui organ de natură necrotică, adăugarea de procese purulente nu este exclusă, ceea ce amenință viața pacientului.
- Pancreatită în formă acută sau cronică, care a fost transformată în pancreatoneroză - separarea necrotică a țesuturilor vii.
- Pancreatită cronică, care se caracterizează prin atacuri frecvente acute și un timp scurt de remisie.
Toate aceste patologii în absența terapiei operative pot duce la consecințe fatale.
Orice opțiuni pentru tratamentul conservator nu dau rezultatul dorit, care este o indicație directă pentru operație.
Tratamentul postoperator
 Algoritmul de tratament după intervenția pe fundalul pancreatitei se datorează anumitor factori. În scopul tratamentului, medicul examinează istoricul medical al pacientului, rezultatul final al intervenției, gradul de recuperare a glandei, rezultatele testelor de laborator și diagnosticul instrumental.
Algoritmul de tratament după intervenția pe fundalul pancreatitei se datorează anumitor factori. În scopul tratamentului, medicul examinează istoricul medical al pacientului, rezultatul final al intervenției, gradul de recuperare a glandei, rezultatele testelor de laborator și diagnosticul instrumental.
În cazul insuficientei producții de insulină, tratamentul cu insulină este prescris de pancreas. Hormonul sintetic ajută la restabilirea și la normalizarea nivelurilor de glucoză din organism.
Se recomandă administrarea de medicamente care ajută la dezvoltarea cantității optime de enzime sau a celor care le conțin deja. Ele contribuie la stabilirea funcționalității tractului digestiv. Dacă aceste medicamente nu sunt incluse în regimul de tratament, pacientul dezvoltă simptome cum ar fi creșterea formării de gaz, balonare, diaree și arsuri la stomac.
În plus, sunt recomandate următoarele activități:
- Nutriție dietetică.
- Gimnastica terapeutică.
- Fizioterapie.
O dietă echilibrată pare a fi partea dominantă a perioadei de recuperare a pacientului. Dieta după rezecția corpului implică o repetare de două zile. În cea de-a treia zi, este acceptabilă o alimentație sănătoasă. Puteți mânca următoarele:
- Ceai slab, fără zahăr, cu crotoni.
- Supă pură.
- Terci cu lapte (orez sau hrisca). În procesul de gătit laptele este diluat cu apă.
- Omeletă cu aburi (numai proteine).
- Pâine uscată, numai ieri.
- Până la 15 g unt pe zi.
- Brânzeturi cu brânză redusă.
Imediat înainte de culcare se recomandă să beți un pahar de iaurt cu conținut scăzut de grăsimi. Uneori se înlocuiește cu un pahar de apă caldă cu adăugarea unei mici cantități de miere. T
Doar după 10 zile, pacientului i se permite să includă în meniu unele pești și produse din carne.
Prognoză după intervenția asupra glandei
 Soarta unei persoane după operație pe pancreas este determinată de mulți factori. Acestea includ starea înainte de operație, metoda de intervenție, calitatea măsurilor terapeutice și dispensare, asistența pacientului însuși etc.
Soarta unei persoane după operație pe pancreas este determinată de mulți factori. Acestea includ starea înainte de operație, metoda de intervenție, calitatea măsurilor terapeutice și dispensare, asistența pacientului însuși etc.
O boală sau o afecțiune patologică, fie ea o fază acută de inflamație a pancreasului sau a chistului, ca rezultat al manipulării medicale, de regulă, continuă să afecteze bunăstarea și prognosticul bolii.
De exemplu, dacă rezecția se datorează cancerului, atunci există un risc ridicat de recurență. Prognosticul pentru supraviețuirea de 5 ani a acestor pacienți este dezamăgitor, până la 10%.
Chiar și încălcările minore ale recomandărilor medicului - suprasolicitarea fizică sau mentală, relaxarea în dietă etc. pot afecta negativ starea pacientului. Ele provoacă o exacerbare care se va încheia în consecințe fatale.
Ca rezultat: calitatea vieții și durata acesteia după intervenția chirurgicală a pancreasului depinde de disciplina pacientului însuși, respectarea tuturor prescripțiilor și prescripțiilor medicului specialist.
Despre metodele de tratament ale pancreatitei descrise în videoclipul din acest articol.
Tipuri de intervenții
Alegerea chirurgiei depinde de dovezi. Operațiunile sunt:
- urgență (de exemplu cu peritonită);
- întârziată (desemnată la respingerea țesuturilor glandulare moarte);
- planificată (după terminarea procesului acut).
Operația pancreatică se efectuează utilizând următoarele metode:
- Sutură. Se utilizează dacă există daune minore la marginile care nu încalcă integritatea corpului.
- Tsistoenterostomiya. Afișat cu pseudochisturi festering.
- Necrosectomy. Se utilizează pentru inflamația purulentă extensivă care afectează organele adiacente.
- Marsunializatsiya. Se utilizează pentru a îndepărta pseudochistul cu pereți subțiri și conținuturi purulente.
- Sungoplastia sphincterovir transduodenală este utilizată în tratamentul stenozei.
- Virsungoduodenostomiya. Numit pentru a elimina obstrucția conductelor.
- Pancreatojejunostomia longitudinală. Efectuată cu pancreatită izdurativnică cronică cu tulburări de permeabilitate a canalelor.
- Papillotomy. Se efectuează la îndepărtarea neoplasmelor benigne sau a neoplasmelor maligne mici.
- Rezecția din partea stângă. Efectuat cu leziuni focale ale corpului (coada) glandei cu o violare a integrității.
- Total duodenopancreatectomie. Este prescris pentru pauze multiple și tumori fără metastaze care au lovit întreaga glandă.
- Rezecția pancreatoduodenală. Realizat cu patologii distructive care afectează o parte a capului și apariția tumorilor.
- Splanchnicectomia stângă cu rezecția nodului plexului solar stâng. Se folosește pentru pancreatită cronică cu fibroză puternică și durere intensă.
- Splanchnicectomia din dreapta. Vă permite să opriți transmiterea impulsurilor dureroase de la nivelul capului și ale tractului biliar.
Indicatii si contraindicatii
Intervenția chirurgicală este o măsură extremă, deoarece operația are un efect puternic asupra organelor interne. Indicațiile pentru chirurgie sunt:
- forma acută de pancreatită distructivă,
- boala sub forma necrozei pancreatice,
- pancreatită cronică cu exacerbări frecvente și perioade minime de remisie,
- necroza pancreatică infectată,
- patologie severă,
- malformații congenitale
- leziuni mecanice ale țesuturilor glandulare,
- pseudochist,
- peritonită,
- maladii neoplasme.
Ca urmare a topirii pancreasului, stomacul, duodenul și vezica biliară pot suferi.
Există contraindicații intervenției chirurgicale:
- scăderea bruscă a tensiunii arteriale
- nivel ridicat de enzime
- un șoc care nu poate fi tratat,
- anurie (lipsa de urină),
- niveluri ridicate de zahăr în urină
- tulburări de coagulare pronunțate.
Cu oricare dintre aceste semne, intervenția chirurgicală este interzisă. Mai întâi trebuie să normalizați performanța. Există contraindicații intervenției chirurgicale.
Cum merge
Tratamentul chirurgical al pancreatitei acute se efectuează în decurs de 2 zile: în primul - preparat preoperator, în al doilea - operația.
Există două metode de chirurgie:
- Deschis (se fac tăieturi în cavitatea abdominală și în regiunea lombară pentru a accesa organul).
- Intervenții minim invazive (intervenții de puncție-drenare) - manipulările sunt efectuate prin perforări în peretele abdominal. Indicația pentru intervenția de drenare-drenare sub controlul ecografiei este prezența formărilor lichide voluminoase în cavitatea abdominală.
Acest tip de intervenție se utilizează dacă apare o leziune retroperitoneală sau este necesar un drenaj pentru a elimina lichidul infectat.
Operațiile sunt efectuate conform unui algoritm predeterminat: după deschiderea formării (inflamator sau purulent), o parte din organ (cap sau coadă) este îndepărtată. În cazuri severe se efectuează o rezecție completă de organe. Există două metode de intervenție chirurgicală: deschisă și minim invazivă.
Reabilitarea pacientului
După intervenția chirurgicală, pacientul este transferat la unitatea de terapie intensivă, unde starea lui este monitorizată. În prima zi este dificil să se identifice complicațiile postoperatorii.
Se efectuează monitorizarea indicatorilor tensiunii arteriale, a hematocritului și a zahărului din sânge, a indicatorilor fizici și chimici ai urinei și a altor parametri importanți, efectuându-se examinarea cu raze X.
În timpul perioadei postoperatorii se efectuează spălarea (fluxul sau fragmentarea) a zonelor de distrugere cu soluții antiseptice. Paturile de odihnă sunt furnizate pentru prima săptămână. Pacientul este în spital timp de cel puțin 4 săptămâni. După expirarea acestei perioade, pacientul poate fi transferat la tratament în ambulatoriu.
Dacă starea pacientului continuă să rămână stabilă, în a doua zi el va fi transferat la departamentul chirurgical. Pacientul primește tratamentul prescris de medic. Îngrijirea se efectuează ținând cont de natura intervenției chirurgicale, de severitatea afecțiunii, de prezența complicațiilor.
Pacientul este în spital timp de cel puțin 4 săptămâni. După expirarea acestei perioade, pacientul poate fi transferat la tratament în ambulatoriu. Respectul pentru odihna, dieta, primirea medicamentelor prescrise este obligatorie.
Sunt permise plimbări scurte, orice activitate fizică este contraindicată.
Terapia cu dieta
În reabilitarea postoperatorie, un rol important îl are nutriția clinică și dieta. Primele 2 zile indică postul, începând cu ziua a 3-a - alimente care mănâncă (crutoane, cereale de lapte, brânză de vaci, alimente semi-lichide fără sare, zahăr și mirodenii).
În prima săptămână după operație, se permite să mănânce feluri de mâncare aburit, mai târziu se recomandă includerea produselor fierte în dietă. În prima săptămână după operație, se permite să mănânce feluri de mâncare aburit, mai târziu se recomandă includerea produselor fierte în dietă.
Din a doua săptămână, dacă starea pacientului permite, este permisă consumarea unei cantități mici de pește și carne slabă. Este necesar să refuzați alimentele grase, picante, prajite, afumate. Dulciuri excluse, produse din făină, produse de patiserie.
Terapie fizică
Punctul obligatoriu al programului de recuperare este terapia de exerciții fizice. În perioada postoperatorie, acesta include exerciții pentru respirație și exerciții cardiovasculare. Gimnastica se desfășoară sub supravegherea unui medic.
Potrivit statisticilor, refuzul pacienților de la terapia fizică crește procesul de recuperare și crește riscul de recidivă după intervenția chirurgicală pentru tumorile maligne. Punctul obligatoriu al programului de recuperare este terapia de exerciții fizice.
Prognoza vieții
După o rezecție totală sau o îndepărtare a unei părți a pancreasului, pacientul poate trăi mult timp, cu condiția să fie supus unui tratament și va continua să mănânce și să ia medicamente prescrise de medic până la sfârșitul vieții sale.
Rolul glandei în activitatea vitală a corpului este mare: sintetizează hormonii și produce enzime digestive. Pentru a compensa funcția enzimatică și hormonală prin utilizarea terapiei de substituție.
Pacienților li se prescriu medicamente care conțin enzime, iar pacienții trebuie monitorizați pentru nivelul glicemiei (datorită riscului crescut de diabet).
""





