
Scăderea sarcinii - una dintre formele de avort spontan al fătului, caracterizată prin încetarea completă a dezvoltării embrionului și a morții sale. Există o astfel de afecțiune patologică în 1-2 trimestre și se manifestă prin încetarea toxicologiei, apariția sângerărilor, hipertermia. În perioada de 18-28 săptămâni, principalul simptom al avortului pierdut este încetarea completă a activității motorii fetale. Diagnosticul se face pe baza unui examen obiectiv și a datelor cu ultrasunete. Tratamentul implică provocarea unui avort cu medicamente sau curățarea uterului din ovul și membranele acestuia.
Cauzele avortului pierdut
Sarcina declanșează provoacă diverși factori care afectează cumva femeia și fătul. Patogenia acestei patologii în obstetrică nu este pe deplin înțeleasă și depinde direct de etiologia bolii. În orice caz, corpul femeii percepe fătul ca un corp străin și încearcă să o respingă. Creșterea embrionului se oprește, sarcina se oprește, care este însoțită de simptome corespunzătoare. În aproximativ 70% din aceste patologii, anomaliile genetice devin principalul factor care provoacă apariția avortului ratat. În încălcarea diviziunii cromozomilor se pot forma defecte congenitale grave care sunt incompatibile cu viața. De regulă, moartea fetală, declanșată de insuficiența genetică, apare în săptămâna 8 a embriogenezei.
Aproximativ cu aceeași frecvență, apariția sarcinii apare pe fondul dezechilibrului hormonal. Cu o producție redusă de progesteron - o substanță care asigură gestația normală, fătul își oprește existența. Cauza avortului ratat devine adesea un nivel crescut de androgeni - hormoni sexuali masculini. Pentru a exclude posibilitatea decesului fătului, este important să treceți printr-un examen medical complet în faza de planificare a concepției și să identificați acești factori, dacă aceștia sunt prezenți. Pre-tratamentul vă permite să normalizați hormonii și să preveniți avortul pierdut.
Procesele infecțioase pot provoca, de asemenea, un avort ratat. Pericolul este reprezentat de boli ale organelor genitale și ale oricărui alt organ. După concepție, corpul unei femei devine mai puțin rezistent la efectele microflorei patogene, astfel încât pacienții suferă adesea de ARVI, patologii virale. O sarcină înghețată nu se dezvoltă din cauza efectelor dăunătoare ale agentului patogen asupra fătului, ci din cauza simptomelor însoțitoare - intoxicație, hipertermie. În același timp, embrionul își pierde anumite componente, în special oxigenul, și pierde treptat viabilitatea.
Dintre toate infecțiile, riscul unui avort ratat este cel mai ridicat atunci când o femeie însărcinată este infectată cu rubeolă sau cu citomegalovirus. Acești agenți patogeni penetrează direct fătului împreună cu fluxul sanguin și afectează sistemul nervos central, ceea ce contribuie la formarea de anomalii severe la nivelul fătului. La 2-3 luni de embriogeneză, sindromul antifosfolipidic poate declanșa sarcina să se estompeze. În contextul acestei patologii, apare formarea anormală a placentei, se observă o încălcare a coagulării sângelui. Ca urmare a tulburărilor circulatorii, fătul pierde substanțele nutritive și își oprește dezvoltarea.
Sarcina în timpul sarcinii poate să apară sub influența factorilor externi negativi nespecifici. Dacă stau insuficient în aerul proaspăt, oboseală constantă, utilizarea alimentelor de calitate slabă care nu furnizează substanțele necesare în organism, crește riscul dezvoltării patologiei.Purtarea de îmbrăcăminte prea strânsă și strânsă poate duce, de asemenea, la un avort ratat datorită îngustării vaselor de aprovizionare. Ca rezultat, circulația sângelui este perturbată, se dezvoltă hipoxia, urmată de moartea fetală. Grupul de risc pentru apariția anomaliilor ratate include femeile cu antecedente de naștere mortală, avorturi multiple și avorturi spontane, tulburări hormonale și tulburări menstruale. Probabilitatea acestei tulburări obstetricale crește cu bolile endocrine, cu structura necorespunzătoare a organelor sistemului reproducător (de exemplu, uterul în formă de șa sau cu două coarne), procesele adezive.
Simptomele avortului pierdut
Când un pacient este gravidă, fiecare pacient se manifestă cu anumite caracteristici, nu există o imagine clinică standard. Schimbarea temperaturii bazale în direcția declinului său este un simptom caracteristic al patologiei care apare în primul trimestru. Cu avortul pierdut, femeile observă inițial o îmbunătățire a stării lor generale - greața dispare, dacă a fost prezentă mai devreme, există o ușurare în glandele mamare. O examinare obiectivă nu este o creștere a uterului. Când corpul pacientului începe să respingă un copil mort, avortul ratat se manifestă prin hipertermie, frisoane și bunăstare generală. Apariția durerii în abdomenul inferior, sângerare - semne clare ale unui avort. Adesea, avortul pierdut în stadiile incipiente nu este însoțit de simptome patologice până la apariția avortului spontan.
În trimestrul II, anomaliile obstetricale vor fi exact aceleași. Un semn suplimentar care apare la pacienți după 18-20 de săptămâni este absența activității motorii fetale. Examinarea obiectivă a femeii și efectuarea auscultării asupra unei sarcini înghețate poate indica incapacitatea de a asculta bataile inimii bebelușului. Pentru a confirma diagnosticul și a determina tactica medicală atunci când apare cel puțin un simptom alarmant, pacientul trebuie să contacteze imediat un medic obstetrician-ginecolog.
Diagnosticul și tratamentul avortului pierdut
Pentru a confirma o sarcină înghețată, se efectuează o examinare obiectivă a pacientului. Este capabil să stabilească absența unei creșteri a uterului. De asemenea, pacientului i se atribuie un test de sânge pentru conținutul hormonului hCG. În cazul în care sarcina nu se estompează, nivelul acesteia scade și nu corespunde indicatorilor care sunt tipici pentru această perioadă de embriogeneză. Diagnosticul instrumental constă într-o scanare cu ultrasunete a cavității uterine. Cu absențe lipsă, nu există semne de viață fetală (activitate fizică, bătăi de inimă).
Sarcina în timpul sarcinii necesită asistență medicală imediată, deoarece fătul mort, în timp ce în uter, începe să se descompună și substanțele toxice sunt absorbite în sângele mamei, ducând la deteriorarea stării ei până la moarte. În primul rând, embrionul este îndepărtat din cavitatea uterină. În cazurile de avort ratat în primele 2 luni de embriogeneză, avortul artificial este cel mai adesea efectuat cu ajutorul medicamentelor. În acest scop, se folosește o combinație de analoage de prostaglandină E1 și antagonist de progesteron. Ca urmare a primirii acestor fonduri, fătul este expulzat din uter, datorită reducerii acestuia (adică a avortului spontan).
De asemenea, atunci când sarcina este înghețată, se poate efectua îndepărtarea chirurgicală a ovulelor. În acest scop se utilizează aspirarea sau răzuirea în vid. Prima metodă se numește mini-avort și reprezintă "epuizarea" embrionului folosind un aspirator de vid special. Cu această intervenție este indicată anestezia locală sau generală, în funcție de starea psihologică a pacientului.Aspirația prin aspirație este o modalitate rapidă și nedureroasă de a trata avortul ratat, care poate fi utilizat numai în primul trimestru de sarcină.
Înghețarea primei trimestre de sarcină poate fi de asemenea întreruptă prin chiuretajul cavității uterine. Această intervenție chirurgicală implică chiuretajul (curățarea) uterului pentru a îndepărta embrionul mort și membranele fetale. Această procedură se efectuează și sub anestezie generală, este fără durere, dar poate provoca o subțiere a miometrului, ceea ce va face imposibilă implantarea ovulului cu dezvoltarea infertilității. Cu avortul pierdut, chiuretajul se efectuează în cazurile în care alte metode sunt contraindicate. Dacă patologia este diagnosticată în al doilea trimestru, fătul mort este îndepărtat prin naștere artificială.
După tratamentul chirurgical al unei sarcini pierdute, femeia este prescrisă pentru terapia cu medicamente. În scopul prevenirii dezvoltării procesului inflamator și a infecției în cavitatea uterină a pacientului sunt prescrise medicamente antibacteriene și antiinflamatorii. În plus, după eliminarea unei sarcini nepreluate, un rol important este acordat restabilirii funcționalității endometrului, astfel încât pacientul să poată purta ulterior copilul. Pentru aceasta, se utilizează terapia hormonală și imunocorectivă.
Ca tratament simptomatic al avortului ratat, sunt prescrise antispastice, medicamente care promovează reducerea precoce a uterului. În paralel cu terapia medicamentoasă, este important să oferim o femeie cu asistență psihologică. Mulți pacienți care au suferit un avort ratat trebuie să lucreze cu un psiholog, care ajută să ajungă rapid la ceea ce sa întâmplat și să restabilească starea psiho-emoțională normală.
Prognoza și prevenirea avortului ratat
Este imposibil să salvați fătul în timpul unei sarcini înghețate, dar pentru o femeie această patologie este, de obicei, favorabilă din punct de vedere prognostic. După îndepărtarea embrionului mort și efectuarea tratamentului medical, pacientul se poate întoarce la stilul său normal de viață. Planificarea următoarei concepte după o sarcină înghețată este permisă nu mai devreme de șase luni. Este de dorit să se stabilească cauzele posibile ale morții fetale, pentru a elimina ulterior influența acestor factori asupra corpului femeii.
Prevenirea avortului ratat este în primul rând în planificarea concepției. Ambii parteneri trebuie să efectueze un examen medical complet și să trateze toate bolile identificate care pot provoca moartea fătului. Este posibil să aveți nevoie de consiliere genetică pentru a diagnostica anomalii cromozomiale ascunse la unul sau la ambii soți. Pacientul pentru a preveni dezvoltarea avortului pierdut după concepție trebuie să respecte cu strictețe instrucțiunile medicului, să renunțe la obiceiurile proaste, să evite stresul, să normalizeze dieta, să muncească și să se odihnească. Este important să rămâneți mai puțin în locuri aglomerate pentru a reduce riscul bolilor infecțioase.
Sarcina înghețată. Ce este?
Estomparea este unul dintre tipurile de avort spontan. Apare atunci când fătul încetează să se dezvolte și moare, în ciuda faptului că începutul sarcinii a fost așa cum ar trebui să fie.
De asemenea, sarcina este oprită atunci când are loc concepția și după implantare (adică oul fertilizat a fost capabil să se atașeze), dar dezvoltarea embrionului nu are loc din nici un motiv. În acest caz, se formează numai organe extra-embrionare, iar copilul din ou nu este. Un astfel de fenomen este numit "oul gol al oului".
Care este perioada de timp cea mai des întâlnită?
De regulă, înghețarea sarcinii apare cel mai frecvent în primul trimestru de sarcină. Cu toate acestea, se poate întâmpla în orice moment, chiar cu câteva săptămâni înainte de livrare.
Experții au stabilit că anumite perioade de sarcină sunt deosebit de periculoase pentru copil, deoarece în acest moment este deosebit de vulnerabil. Acestea se numesc 3-4 săptămâni, 8-11 săptămâni și 16-18 săptămâni de sarcină. Una dintre cele mai critice perioade în care există cea mai mare probabilitate de estompare este recunoscută până în săptămâna 8, când copilul are organe vitale formate.
De ce se opreste sarcina?
Motivele acestui fenomen - destul de mult. Uneori, medicii nu reușesc niciodată să stabilească ce a cauzat decolorarea într-un anumit caz. Printre cauzele cele mai frecvente se numără:
- tulburări genetice (acestea reprezintă până la 70% din toate sarcinile pierdute);
- insuficiență hormonală (dacă există o lipsă de progesteron sau estrogen sau invers - o cantitate crescută de hormoni sexuali (șirogenii) de sex masculin,
- FIV (practica arată că în timpul sarcinii, care rezultă din inseminarea artificială, riscul de estompare este mult mai mare)
- boli infecțioase (citomegalovirus, rubeolă, gripa)
- boli cu transmitere sexuală (micoplasmoză, ureaplasmoză, chlamydia, gonoree, sifilis etc.)
- sindromul antifosfolipidic (cu aceste tulburări, sângele începe să se coaguleze în capilarele femeii gravide și în vasele placentei, se formează cheaguri de sânge, ceea ce duce la malnutriție și respirație a embrionului, ca rezultat al morții)
- abuzul de alcool, nicotină, droguri,
- stres, munca excesiva, ridicarea in greutate.
Semne ale avortului ratat
La inceput, mai ales daca a avut loc o cadere in primul trimestru, femeia nu este constienta de starea ei. Pentru o anumită perioadă de timp (până la abrupția placentară), ea are toate semnele de sarcină: greață, umflarea glandelor mamare, creșterea uterului. Apoi dispar. Dar țineți minte că dispariția simptomelor nu înseamnă întotdeauna că s-au întâmplat cele mai rele, așa că nu vă întrerupeți prematură. Primul clopot alarmant poate fi o selecție, dar nu este un diagnostic definitiv.
În cazul în care suspiciunile continuă să se strecoare, este necesar să se efectueze o examinare (ultrasunete, test de sânge pentru hCG). Cu ultrasunetele, medicul va putea compara mărimea fătului cu vârsta gestațională și va urmări prezența unei bătăi a inimii. În ceea ce privește testele de sânge pentru hCG, trebuie să știți că un rezultat pozitiv este posibil chiar dacă fătul a murit, deoarece gonadotropina corionică umană serică umană tinde să dureze aproximativ două până la trei săptămâni.
În majoritatea cazurilor, dacă se oprește sarcina, apare un avort spontan.
Un alt indicator este schimbarea temperaturii bazale. De regulă, aceasta scade. Dar există cazuri în care acest lucru nu se întâmplă.
Dintre simptomele cele mai frecvente ale avortului pierdut sunt sângerarea, cramperea sau tragerea durerii în abdomenul inferior, agravarea generală a stării de bine, frisoanele, febra. În perioadele ulterioare, absența prelungită a mișcărilor fetale este elocventă.
Fading sa întâmplat. Ce urmează?
În unele cazuri, când se detectează decolorare, se decide să se aștepte să apară o avarie spontană. În alte cazuri, dacă vârsta gestațională este mai mică de 8 săptămâni, se utilizează o întrerupere a consumului de droguri. Una dintre cele mai frecvente manipulări cu o sarcină înghețată este chiuretajul uterului, care este efectuat sub anestezie generală și este similar cu un avort în termeni de tehnică. Uneori se utilizează aspirarea în vid. După 7-14 zile, femeia este supusă unei scanări cu ultrasunete pentru a vedea în ce stare este uterul. Ce metodă de curățare se va aplica se decide individual în fiecare caz în parte. Dar un lucru este sigur: este imposibil să se amâne, deoarece produsele de dezintegrare ale țesuturilor ovarului decedat încep să fie absorbite în sânge, iar acest lucru, la rândul său, duce la otrăvirea corpului feminin și cauzează perturbări ale sistemului de coagulare a sângelui. De asemenea, este posibil dezvoltarea inflamației uterului.
Grup de risc
Medicii evidențiază categoria femeilor care prezintă un anumit risc de scădere a sarcinii. Acestea includ femeile:
- care au avut avorturi (și, mai multe dintre ele, cu atât mai mare este riscul)
- având o sarcină ectopică sau naștere mortală,
- a căror vârstă este "peste 35 de ani"
- având caracteristici anatomice ale sistemului reproducător feminin (de exemplu, uterul cu două coarne sau în formă de șa, aderențele în interiorul uterului etc.).
- care suferă de anumite boli (diabet zaharat, boli ale glandei tiroide), precum și diverse boli infecțioase care afectează sistemul reproductiv,
- în care ciclul menstrual este rupt,
- în care sunt observate perturbații hormonale (mai ales dacă se referă la producerea principalului hormon de sarcină, progesteron).
Practica arată că, de regulă, prognosticul după o sarcină non-în curs de dezvoltare este favorabil. Principalul lucru este de a determina cauza decolorării sarcinii anterioare și de ao elimina. După examinările necesare, precum și un curs de tratament și reabilitare, este posibil să se facă noi încercări de concepție după o medie de 6 luni.
Definiția termenului "avort ratat"
O sarcină care nu se dezvoltă sau este înghețată este o astfel de sarcină, în timpul căreia încetarea bruscă a progresului ei, fătul se oprește în curs de dezvoltare, crește și apoi moare. În același timp, până la o anumită perioadă de timp nu există semne de avort spontan, iar embrionul rămâne în uter. Pe baza celor de mai sus, această patologie este, de asemenea, numită avort spontan eșuat. Depistarea de sarcină poate să apară în orice perioadă gestațională (până la 28 săptămâni), dar cel mai adesea această situație survine în primul trimestru. Perioadele de sarcină amenințate pentru apariția unei avorturi avute în vedere după 3-4 săptămâni, 8-10 săptămâni, 16-18 săptămâni.

Pierderea avortului spontan, ca și alte opțiuni pentru avortul spontan, intră în categoria avortului spontan. Cu toate acestea, ele încep să vorbească despre avort spontan numai dacă există două sau mai multe cazuri de avort spontan.
Esența avortului ratat este faptul că oul este fertilizat, este transportat în uter, unde este implantat și dezvoltat pentru o perioadă de timp, dar după ce se oprește dezvoltarea fătului. Una dintre opțiunile pentru avortul pierdut este sindromul de "ou gol al fătului" sau anemrionie. În astfel de cazuri, membranele fetale se dezvoltă, gonadotropina corionică este sintetizată, ceea ce este confirmat de un răspuns pozitiv la efectuarea unui test de sarcină, însă embrionul în sine este complet absent. Destul de des, această patologie este rezultatul defectelor genetice.
Cauzele avortului pierdut
Există multe cauze ale avortului ratat. Prin urmare, ele sunt împărțite în mai multe grupuri:
Anomalii genetice și cromozomiale.

Este unul dintre cele mai numeroase și mai importante grupuri de factori etiologici ai apariției avortului ratat. Atunci când un embrion are o genă patologică sau un cromozom în plus, în procesul de dezvoltare se dezvoltă multiple malformații care sunt incompatibile cu viața, caz în care și sarcina este întreruptă. Se poate spune că, astfel, selecția naturală poate fi văzută în acțiune, natura decide că producerea unui copil incapacitat nu are sens, prin urmare, pentru a salva forțele corpului mamei, sarcina nu mai progresează.
Dar apariția unei anomalii genetice poate apărea atât în timpul unui eveniment sarcinii specific, când factorii patogeni (fumatul, consumul de alcool și droguri, radiațiile) afectează corpul mamei și, ca urmare a moștenirii patologiei de la părinți, de exemplu, apariția unui eșec în structura "genelor predispoziției". Astfel, dacă oul fetal a primit de la părinți o "gena trombofiliei", atunci în procesul de atașare a peretelui uterin și invadării vaselor de coriene în mucoasă, apar microtromboze, ceea ce duce la întreruperea alimentării și alimentației embrionului și moare.
Infecție.
Prezența bolilor infecțioase joacă un rol semnificativ în originea avortului spontan sau a avortului ratat. În primul rând, acestea sunt așa-numitele infecții TORCH (un grup de boli virale). Acest grup de patologii include infecția cu citomegalovirus, infecția cu herpes, toxoplasmoza, rubeola.Mai ales periculoasă este infecția primară a patologiilor de mai sus în timpul sarcinii.
În stadiile incipiente ale infecției, există o "fading" a sarcinii, în perioadele ulterioare se formează anomalii ale dezvoltării fetale. Infecțiile genitale (gonococice, ureaplasmice, chlamydia) sunt, de asemenea, esențiale. Chiar și prezența unei răceli comune (ARVI, gripa) la începutul sarcinii poate provoca un avort spontan. Moartea embrionului se realizează prin trei mecanisme.
Pe de o parte, prin penetrarea prin placentă, agenții infecțioși afectează direct fătul.
Pe de altă parte, organismul maternal, ca răspuns la infecție, începe să producă prostaglandine, care fie perturba microcirculația dintre endometru și membranele fetale, fie acționează asupra embrionului toxic, ceea ce duce la întreruperea oxigenului și a nutrienților fătului.
Prezența unui proces inflamator cronic în cavitatea uterină cauzează o încălcare a implantării normale a ovulului, ceea ce duce la apariția unui deficit nutrițional al embrionului.
Tulburări hormonale.

Lipsa hormonului, care este cea mai importantă pentru cursul normal al sarcinii, progesteronul, este destul de des una dintre cauzele pierderii de sarcină. În plus, un anumit rol joacă un conținut ridicat de androgeni sau funcții hormonale afectate ale glandei tiroide.
Autoimună patologică.
Afecțiunile autoimune se disting prin faptul că organismul matern începe să sintetizeze anticorpi care luptă cu propriile celule, luându-le pentru agenți străini. Deoarece embrionul primește 50% din genele mamei, anticorpii mamei încep de asemenea să-i atace corpul, ceea ce, la rândul său, se termină cu o sarcină care se estompează.
De exemplu, dacă mama are sindrom antifosfolipidic, anticorpii față de fosfolipide sunt prezenți în organism și, fără ei, formarea de noi celule este în principiu imposibilă. În timpul sarcinii, astfel de anticorpi atacă un embrion în curs de dezvoltare, determinând-o să moară.
Teratozoospermia.
Motivul încetării dezvoltării embrionului și moartea ulterioară a acestuia poate fi un tată nereușit. Prezența unei astfel de patologii ca teratozoospermia este cel mai adesea cauza infertilității partenerului, totuși, în unele cazuri, poate să apară sarcină, dar în majoritatea cazurilor se termină cu avortul. Teratozoospermia este o afecțiune patologică a spermatozoizilor în care acestea au o structură neregulată. Anomaliile spermatozoizilor se pot manifesta ca o îngroșare sau îndoire a coastei, lipsa cromozomului, prezența celulelor vacuole în cap, capete în formă neregulată, cozi scurte.
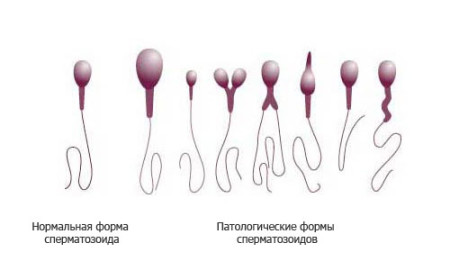
Teratozoospermia este indicată dacă există mai mult de 50% (în majoritatea cazurilor aproximativ 80%) de spermatozoizi anormali în ejacularea pacientului. Concepția în astfel de cazuri nu este deloc posibilă, de exemplu, datorită faptului că spermatozoizii cu coada scurtă își pierd mobilitatea sau celulele ouălor sunt fertilizate, dar din cauza anormalității capului spermatozoizilor, embrionul se dezvoltă incorect și progresul sarcinii se oprește. După examinare și terapie, multe cupluri trebuie să se adreseze tehnologiilor suplimentare de reproducere asistată, de exemplu inseminarea artificială.
Modul greșit de viață.
Este evident că obiceiurile proaste, pericolele profesionale, rutina zilnică și nutriția au un anumit efect asupra apariției unei sarcini care nu se dezvoltă. De asemenea, trebuie să vă amintiți de prezența efectelor secundare periculoase ale unor medicamente care pot lua o femeie însărcinată în perioada de gestație, în special la începutul sarcinii. Esențială este și vârsta femeii.Cu cât femeia este mai în vârstă, cu atât este mai mare riscul unei sarcini care nu se dezvoltă (peste 35 de ani).
Alți factori.

Schimbările climatice abrupte, stresul constant și alți factori pot provoca un avort ratat. În plus, istoricul de avorturi multiple provoacă insuficiență endometrială, care, la rândul său, duce la întreruperea furnizării de oxigen și alimentație embrionului și la dezvoltarea patologiei. După efectuarea fertilizării in vitro, există, de asemenea, destul de des cazuri de avort ratat, dar cauzele patologiei în acest caz se datorează bolilor, datorită cărora femeia a recurs la această metodă de fertilizare.
Avortul Clinica
Sarcina are simptome caracteristice. În primul rând, femeia pierde semnele probabile de sarcină (caracteristice primului trimestru). Vărsăturile și greața, intoleranța la miros dispar, tensiunea glandelor mamare se pierde, devin moi. Cu toate acestea, dispariția simptomelor descrise nu indică întotdeauna că embrionul a murit.
Toxicoza timpurie, precum și tensiunea mamară, pot fi absente.
Destul de des, momentul morții embrionului trece neobservat.
Un rezultat pozitiv al testului de sarcină poate fi prezent în continuare timp de 2-4 săptămâni, deoarece hCG este eliminat treptat din corpul mamei.
În același timp, temperatura corpului bazal va fi de aproximativ 37 de grade și chiar mai mică.
Dacă embrionul mort rămâne în uter pentru mai mult de 3-4 săptămâni, apare un sindrom de intoxicare (stare generală de rău, slăbiciune generală, febră), datorită faptului că embrionul începe să se descompună și să infecteze corpul mamei cu defecte de țesut și toxine.
Dacă avortul ratat are loc în trimestrul al doilea, atunci unul dintre primele semne este absența mișcării fetale.
Dacă embrionul se află în uter pentru mai mult de 2-6 săptămâni, semnele de avort spontan (dureri dureroase în partea inferioară a spatelui și a abdomenului inferior, secrețiile de spumă întunecate) se alătură simptomelor descrise mai sus.
În plus, în procesul de examinare ginecologică a înregistrat un decalaj în creșterea uterului, comparativ cu perioada aproximativă. Prin urmare, ginecologii efectuează palparea bimanuală a uterului în primul trimestru, de fiecare dată în timpul vizitei la inspecție.

Exemplu din practică:în cadrul clinicii antenatale, o femeie a fost monitorizată la 6 săptămâni de gestație, cu oa doua sarcină. După ce a studiat istoria, sa constatat că au existat 3 nașteri, iar chiuretajul medical și diagnosticul nu au fost efectuate. Au fost absente obiceiurile dăunătoare ale femeii și ale soțului ei, precum și ale bolilor cronice. Singurul punct negativ a fost vârsta femeii însărcinate (40 de ani) și natura activității (schimburi de noapte, asistent medical). În timpul unei prezențe planificate, femeia însărcinată sa plâns de prezența durerii în abdomenul inferior și de repetarea periodică. În timpul examinării vaginale, sa constatat că uterul este moale, fără durere, cu o creștere de până la 12 săptămâni, în timp ce perioada aproximativă de 16 săptămâni. După ce a efectuat o scanare cu ultrasunete și a confirmat diagnosticul unei "sarcini pierdute", femeia a fost vindecată cu o terapie antibiotică ulterioară. Nu au existat complicații coagulopatice și infecțioase, iar după 10 zile pacientul a fost descărcat. Cauza avortului ratat nu a fost niciodată stabilită, deoarece părți ale fătului care au fost trimise pentru histologie au fost pierdute în laborator.
Cauze în stadiile incipiente
Cauzele imediate și principale ale avortului ratat la începutul sarcinii sunt tulburările și afecțiunile, combinate în 5 grupe:
- Defecte anatomice congenitale și dobândite ale uterului.
- Anomalii genetice și cromozomiale de dezvoltare a embrionilor.
- Modificări patologice ale mucoasei uterului, inclusiv cele asociate cu diferite patologii cronice la femei. Acestea sunt caracterizate de inferioritatea endometrului și de lipsa capacității sale de a asigura procesele care apar în timpul gestației.
- Tulburări ale sistemului de coagulare a sângelui.
- Alte motive.
Ultimul grup cuprinde în principal:
- prezența anticorpilor citotoxici anti-tată, anticorpi împotriva anticorpilor (anticorpi anti-iopatici), anticorpi care blochează reacția limfocitică,
- activitate anormală a celulelor ucigase celulare naturale (celule NK),
- incompatibilitatea țesuturilor partenerilor (sistemul HLA).
Defecte anatomice
Defectele anatomice congenitale care pot provoca un avort ratat includ un uter cu o singură coarfă, cu două coarne, în formă de șa sau complet dublu, prezența unui septum intrauterin complet sau parțial. Această patologie anatomică a uterului cauzează anormalități ale sarcinii, de regulă, în perioadele ulterioare, totuși, încetarea dezvoltării în primele etape poate să apară în cazul implantării ovulului pe septul intrauterin sau în apropierea miomului submucos.
Defectele dobândite sunt aderări intrauterine, cel mai adesea rezultând dintr-o sarcină anterioară care nu a apărut anterior sau chiuretajul cavității uterine, chiurete, miome submucoase și insuficiență ismică-cervicală.
Eșecul sarcinii la defectele anatomice este cauzat de implantarea afectată a ovulului, de insuficiența receptorilor și de aportul inadecvat de sânge la endometru, de tulburările hormonale cu deficit de fază luteală și de endometrita cronică.
Anomalii genetice și cromozomiale ale embrionului și trofoblastului
Acestea au cauzat majoritatea (până la 80%) pierderii la sarcină, inclusiv înghețată, în primul trimestru. Aceste tulburări apar datorită modificărilor cantitative sau calitative ale structurii cromozomilor. Modificările cantitative sunt rezultatul unor eșecuri:
- în orice perioadă de divizare a celulelor eucariote (nucleare), de exemplu, o încălcare a divergenței cromozomului asociat în spermatozoizi sau ouă, în care se formează monozomia sau trisomia,
- în timpul procesului de fertilizare, când oul este fertilizat cu două sau mai multe sperme, rezultând formarea unui polifruit,
- în timpul primelor diviziuni mitotice ale unui ovul fertilizat, în cazul în care aceste defecțiuni apar în timpul primei diviziuni, se poate dezvolta tetraploidia completă (cromozomii dubli fără separarea citoplasmică), ceea ce determină încetarea dezvoltării ulterioare încă 14-21 zile după concepție și eșecurile în diviziunile ulterioare pot duce la mozaicismul.
Schimbările calitative în structura cromozomilor includ translocațiile în unul dintre parteneri. Acestea sunt una dintre cele mai frecvente cauze ale avortului pierdut și sunt un tip de mutație cromozomică, în care o secțiune dintr-un cromozom este transferată la un alt cromozom disparat (neomolog). În cazul mutațiilor cromozomiale se pot forma:
- translocațiile reciproce, care constau în schimbul reciproc de cromozomi de către locurile lor, ele constituie jumătate din toate anomaliile cromozomiale în timpul unui avort ratat,
- cromozomi cu pierderea parțială sau completă de material genetic în zona brațelor scurte (translocațiile Robertsoniană),
- modificări ale cromozomilor de sex feminin,
- duplicări, ștergeri, inversiuni și alte tulburări.
Patologia membranei mucoase a uterului
Principalul factor în întreruperea dezvoltării embrionului și fătului din endometru îl reprezintă modificările sale structurale și funcționale sub formă de procese atrofice și sensibilitatea redusă la receptor pentru progesteron și estrogeni. Condițiile cele mai tipice sunt:
- Endometrita cronică autoimună.
- Sindromul insuficienței plastice regenerative.
Endometrita cronică autoimună
Este provocat de o infecție virală-bacteriană acută sau cronică, care stimulează răspunsul organismului sub formă de imunitate locală și generală. Aceasta conduce la o creștere a sintezei citokinelor, a factorilor de creștere și a enzimelor proteolitice. Ele stimulează dezvoltarea procesului inflamator și contribuie la deteriorarea endoteliului vascular, precum și la introducerea anormală și deteriorarea endometrială a celulelor stratului exterior al embrionului (trophoblast) deja la începutul sarcinii, precum și proliferarea celulelor și angiogeneza.
Ca urmare, există o nouă creștere a numărului de citokine și a factorilor de creștere. Astfel, există un cerc patologic închis. În cursul tipic de gestație, procesele imune de respingere a embrionului sunt suprimate de către organism și, în absența inflamației, acesta se desfășoară în mod normal.
Sindromul de defecțiune plastică regenerativă
Rezultatul sindromului insuficienței regenerative-plastice a mucoasei uterine este endometriopatia sau atrofia endometrială. Perturbarea funcției endometriale în jumătate din cazuri nu este cauzată de procesele inflamatorii, ci mai ales de progresia acestui sindrom, care este realizarea stresului tisular în cazul predispozițiilor, inclusiv al celor genetice.
Sindromul se manifestă prin reacții auto- și aloimune, o scădere a activității secretoare a epiteliului glandular, o subțiere a endometrului, o scădere a numărului de receptori ai progesteronului și o scădere sau pierderea completă a sensibilității receptorilor la progesteron și estrogen.
Sindromul se bazează pe adaptarea ca răspuns la impactul factorilor adversi, păstrând în același timp funcțiile principale ale endometrului. Scăderea ulterioară a reacțiilor adaptive conduce la dezvoltarea unei etape de maladaptare, în care procesele vizează doar păstrarea structurilor celulare și țesuturilor, dar nu și funcționarea adecvată a acestora. În sindromul de insuficiență regenerativ-plastic, factorii inflamatori și autoimunici cronici constituie un cerc vicios. Implantarea unui ovul fertilizat în aceste cazuri este imposibilă fără o terapie activă.
Tulburări de coagulare a sângelui
Dintre acestea principalele sunt sindromul antifosfolipidic și trombofilia etiologiei ereditare. Sindromul antifosfolipidic, cauzele care nu sunt complet clare și în care apare înghețarea fetală după 10 săptămâni de gestație, aparține tulburărilor autoimune și trombofilice. Principalele semne pe baza cărora putem presupune prezența sindromului antifosfolipidic:
- tromboza arterială și / sau venoasă,
- avort spontan,
- scăderea numărului de trombocite și a anemiei hemolitice din istorie,
- tardivă preeclampsie severă în istorie.
Mecanisme de detenție în uter

Prezența prelungită în uter a unui embrion sau a fătului care a fost înghețată în dezvoltarea sa ar trebui să aibă loc ca urmare a următoarelor mecanisme:
- Aplicarea densă a placentei formate ca rezultat al germinării profunde a vierilor corionici. Acest lucru se poate datora:
- un grad ridicat de activitate (în ceea ce privește proliferarea) vililor corionici,
- inferioritatea structurală și funcțională a membranei mucoase uterine la locul implantării unui ou fertilizat,
- prepararea incompletă a modificărilor endometriale în zona de implantare.
- Deficiențele sistemului imun în raport cu reacția de respingere a țesutului străin imunologic.
- Scăderea contractilității miometrului datorită:
- evoluția cronică a proceselor inflamatorii în uter, ceea ce duce la formarea insuficienței aparatului receptor, ceea ce duce la scăderea sensibilității la substanțele formate în timpul morții embrionului și la scăderea tonului miometrial,
- încălcări ale proceselor biochimice enzimatice implicate în metabolismul proteinelor,
- a continuat (pentru o perioadă de timp după moartea embrionului sau a fătului) producerea de trofoblaste progesteronice și lactogenul placentar, un beta-globulin tropoflavic specific și placenta - unele hormoni peptidici, amine biogene și peptide imunodepresive care suprimă contractilitatea uterină.
Factori de risc
Principalii factori de risc pentru avortul pierdut sunt:
- Vârsta sub 18 ani.
- Sarcina în vârstă de reproducere mai veche și mai târzie a unei femei sau partenerului ei - după 30 de ani pentru primiparas și peste 35 de ani pentru multiparos. Riscul în vârstă de reproducere mai veche și mai târzie este asociat cu dispariția treptată a proceselor de selecție naturală, precum și cu diferite tulburări în sistemul reproductiv al partenerului. Pentru comparație: riscul la vârsta de 20-24 de ani este de aproximativ 9%, la vârsta de 30-40 de ani 40%, la vârsta de 45 de ani 75%.
- Episoade repetate de avort spontan în istorie. Cu cât numărul de astfel de episoade este mai mare, cu atât este mai grav prognosticul pentru concepția ulterioară.
În plus, bolile cronice ale organelor genitale feminine sau afecțiunile acute și, în special, cronice extragenaționale contribuie la avortul spontan.
Cele mai importante sunt:
- Formele incorecte de hiperandrogenism etiologic ovarian, adrenal sau mixt și hipofuncții ovariene,
- PCOS (sindromul ovarului polichistic),
- prezența în organism a infecțiilor bacteriene și virale persistente, cel mai adesea (52%) este o infecție virală-bacteriană mixtă, precum și chlamydia (51%), microflora ureaplasmică și fungică (aproximativ 42%),
- procese inflamatorii cronice ale organelor genitale feminine, avorturi repetate și contraceptive intrauterine,
- boli infecțioase acute sau cronice, ele determină rareori decesul fetal al fătului, dar ele conduc la apariția fetopatiei care contribuie la moartea fetală sub influența altor factori,
- boli endocrine - diabet zaharat insuficient compensat, disfuncții ale glandei tiroide, în special hipotiroidism,
- cronică patologică renală,
- hipertensiune severă și insuficiență cardiovasculară,
- diverse patologii sistemice ale țesutului conjunctiv sub formă de lupus eritematos sistemic, sclerodermie sistemică, sindrom antifosfolipidic etc.
Factorii mai puțin importanți includ:
- fumat,
- alcoolul și dependența de droguri
- anumite medicamente
- consumul excesiv de băuturi care conțin cafeină (ceai puternic preparat, cafea și alte băuturi tonice);
- indicele masei corporale reduse.
Sensibilitatea embrionului sau a fătului la factorii nocivi variază în diferite perioade de gestație. Cu cât durata este mai scurtă, cu atât sunt mai vulnerabile. Cele mai critice perioade sunt zilele 7-12, când se produce implantarea ovulelor, săptămâna a 3-a (începutul dezvoltării embrionului), a 12-a săptămână (perioada de formare a placentei) și săptămâna 20-24 (stadiul formării celor mai importante sisteme de făt).
În cele mai multe cazuri, o singură cauză dominantă și mai mulți factori de risc și mecanismele de dezvoltare a acestei stări patologice care interacționează între ele se bazează pe o sarcină ratată. Cum să înțelegem că a avut loc moartea embrionului sau a fătului?
Principalele simptome ale avortului ratat
Particularitatea unei sarcini nereușite se manifestă prin dispariția semnelor subiective și obiective ale celor din urmă.
Cum puteți determina avortul ratat?
Încetarea greației, creșterea salivației, vărsăturile și aversiunea față de diferitele mirosuri care au apărut în primele 12 săptămâni ale perioadei de gestație reprezintă sentimente subiective caracteristice în timpul unei sarcini înghețate.
Întârzierea unui făt mort în uter pentru mai mult de 2-6 săptămâni la unele femei (aproximativ 10%) se manifestă prin slăbiciune generală, amețeli, febră și frisoane. Ocazional, în abdomenul inferior pot apărea dureri de caracter crampe, dureri în regiunea lombară. După 2-6 săptămâni de la moartea fătului, apare periodic sângerări de la nivelul tractului genital, posibil sângerare uterină, mai ales în etapele ulterioare de gestație.
Recunoasterea patologiei care poate aparea si schimbari ale glandelor mamare. Trei zile - la o săptămână după moartea fătului, glandele mamare se micsorează, durerea lor scade, înfometarea se oprește și se înmoaie și, în loc să excrementeze colostrul, poate apărea lapte. După o perioadă de gestație de 25 de săptămâni, moartea fetală poate fi însoțită de înjosirea și eliberarea unor cantități mari de colostru.
De asemenea, puteți determina sarcina înghețată la domiciliu prin măsurarea temperaturii bazale, care în primele etape rămâne în intervalul 37,2-37,3 ° și mai sus. Temperatura bazală în timpul avortului ratat revine rapid la normal.
Ce teste trebuie să treacă pentru a determina sarcina care nu se dezvoltă?
Un test de sânge pentru hCG este de o importanță când sarcina este ratată. Gonadotropina corionică umană este un hormon specific care este sintetizat de un trofoblast deja la 24 de ore după implantarea unui ou fertilizat. În condiții normale, nivelul hCG devine maxim de 6-10 săptămâni de gestație, după care scade treptat.
Dacă se oprește dezvoltarea embrionului sau a fătului, indicele acestuia scade de la 3 la 9 ori. Adică devine sub norma corespunzătoare perioadei de gestație, la 6-12 săptămâni, de 8,6 ori, la 13-26 săptămâni - de 3,3 ori, la 28-30 săptămâni - la 2, De 7 ori. Cu toate acestea, valoarea de diagnostic a analizei pentru hCG este scăzută. Se mărește ușor când se efectuează analize repetate.
Determinarea unei creșteri a conținutului de hCG în urină stă la baza testării rapide la domiciliu.
Este testul de sarcină pozitiv sau negativ?
Testul rapid nu arată concentrația, ci doar o creștere a concentrației hormonului în urină. Cu încetarea anticipată a dezvoltării embrionare, analiza rapidă devine negativă după 2-3 zile, dar în perioadele ulterioare gonadotropina corionică este îndepărtată destul de lent din sânge, iar testul poate rămâne pozitiv pentru o perioadă lungă de timp (chiar până la o lună).
Uneori se efectuează și alte teste - pentru alfa-fetoproteina, a cărei concentrație crește de la 1,5 la 4 ori până la a treia zi până la a patra zi după moartea fătului și pentru glicoproteina beta-1 trofoblastică. Concentrația acesteia din urmă în sângele unei femei imediat după moartea ovulului scade, iar atunci când este întârziată în uter cu 3 săptămâni, scade 4-8 ori.
Ar putea fi toxicoza în timpul avortului ratat?
Gestoza (toxicoza) este un sindrom de insuficiență a organelor multiple care se dezvoltă în perioada de gestație. Este cauzată de discrepanța dintre abilitățile corpului mamei și gradul de adecvare a nevoilor care decurg din dezvoltarea fătului.
Dezvoltarea gestozei timpurii și târzii este posibilă numai în timpul sarcinii. Dacă există deja unul, apoi cu moartea fătului, adică cu încetarea gestației, dispare și cauza gestozei, simptomele căruia se diminuează treptat și dispar.
Cu toate acestea, toate aceste semne nu sunt suficient de fiabile. Semnele convingătoare de avort ratat sunt renunțarea la mișcările fetale sau absența lor în timpul așteptat, precum și date din studii fizice și instrumentale.
Examinările fizice care au o importanță relativă pentru diagnostic includ examenele vaginale, care sunt observate în timpul decesului fetal la perioade mai mici de 12 și până la 20 de săptămâni:
- o scădere a severității cianozelor membranei mucoase 4-5 săptămâni după întreruperea dezvoltării fetale cu o vârstă gestațională de 16 săptămâni și după 4-8 săptămâni cu perioade ulterioare,
- divulgarea canalului cervical de până la 1-1,5 cm la femeile care nu au dat naștere și până la 3 cm și mai mult la femeile care au dat naștere,
- o descărcare groasă din canalul cervical sub formă de culoare mucus maronie.
Mai convingătoare este încheierea creșterii uterului sau a întârzierii dimensiunii sale față de momentul așteptat al gestației. Acest lucru se observă în stadiile incipiente datorită resorbției ovulului și, pe termen lung, datorită absorbției lichidului amniotic în sângele mamei și diminuării dimensiunii fetale ca rezultat al macerării sale.
Metoda cea mai informativă de diagnostic, care permite diagnosticarea patologiei chiar înainte de apariția senzațiilor subiective ale unei femei, este ultrasunetele transvaginale, care este informativă de la 18 zile după concepție, în special în combinație cu analizele de sânge pentru nivelurile sanguine ale hCG.
Care este pericolul diagnosticării târzii a patologiei?

Consecințele avortului ratat pot fi severe, în special în cazul unei șederi lungi (de la 2-4 săptămâni sau mai mult) a unui embrion mort în uter. Este posibil să se dezvolte infecția și starea septică, tulburările coagulopatice (DIC) și sângerările etc. Acestea nu sunt doar un factor negativ în prognosticul funcției reproductive a femeii, al sănătății puilor și al conservării familiei.
Complicațiile reprezintă o amenințare la adresa sănătății femeii însăși și un pericol grav pentru viața ei. Severitatea și frecvența complicațiilor și consecințele acestora se măresc cu creșterea duratei de gestație și cu durata șederii în uter a unui ovul mort, a fătului sau a fătului.
Tratamentul după avortul pierdut
Diagnosticul necesită pregătirea imediată a unei femei și tratamentul activ al unei afecțiuni care pune viața în pericol. Semnificația tratamentului este de a pune capăt cu grijă unei sarcini care nu se dezvoltă prin evacuarea ovulului decedat și efectuarea unei terapii antiinflamatorii care vizează eliminarea endometritei concomitente.
În aceste scopuri, se folosește dilatarea instrumentală a cervixului și aspirația în vid sau curățarea cu vid a uterului, cu sarcini pierdute pentru perioade de până la 12 săptămâni. Este, de asemenea, posibilă pregătirea colului uterin cu un dilatator hidrofil sau cu ajutorul analogilor sintetici ai prostaglandinelor cu aspirație în vid. Acesta din urmă este recomandat și în cazurile în care se folosește metoda tradițională instrumentală chirurgicală de chiuretaj al pereților și fundului uterului (chiuretaj) și evacuarea rămășițelor de concepție. Totuși, chiuretajul de chiuretaj de rutină în timpul avortului ratat duce la inferioritatea structurală și funcțională a endometrului în zona de implantare.
Cea mai bună modalitate de a elibera uterul până la 6 săptămâni de gestație (în anumite regiuni din Rusia - până la 9 săptămâni, în străinătate - până la 12 săptămâni) este un avort medical. În aceste scopuri, diferite scheme de administrare orală și vaginală a medicamentului anti-progesteron sintetic steroizi Mifepriston și analogul prostaglandinic sintetic "E1„Misoprostol. Această metodă este eficientă în mai mult de 80%, dar poate fi utilizată în absența semnelor de infecție, a unei încălcări a coagulării sângelui, a anemiei severe, a insuficienței hepatice sau a rinichiului.
După aplicarea oricărei metode, este necesar să se efectueze o histeroscopie de control sau o examinare ecografică. Întreruperea în perioadele tardive (în al doilea trimestru - de la 13 la 22 de săptămâni) se realizează în principal prin una din metodele care stimulează nașterea:
- Intraamnială (în cavitatea vezicii fetale) sau administrarea extraamniotică a unei soluții hipertonice (20%) de clorură de sodiu sau (în caz de contraindicații pentru utilizarea sa - hipertensiune arterială, patologie renală) glucoză prin cervix (acces transcervical) peretele abdominal (acces transabdominal).Metoda intra-umane este cea mai optimă și mai eficientă.
- Administrarea izolată în doze adecvate de antiprogestogen (Mifepriston) în interiorul sau (dacă nu există efect) de prostaglandină (Misoprostol) sau introducerea acestuia în vagin cu doze repetate de medicament înăuntru sau o combinație de Mifepriston cu Misoprostol.
- Administrarea intra- sau extramniotică a Dinoprostului aparținând prostaglandinelor "F2-alpha "și care are un efect pronunțat de stimulare asupra miometrului.
- După expansiunea canalului cervical, suprapunerea este pusă pe departamentul de prezentare al vezicii fetale (după ce a fost deschis) cu ajutorul forcepsului. Această metodă este utilizată în cazul contraindicațiilor pentru metodele anterioare sau în absența efectului utilizării acestora.
Principiile tratamentului ulterior sunt următoarele:
- contraceptive hormonale combinate sau medicamente progesteronice pentru a restabili structura, funcția secretorie și activitatea receptivă endometrială,
- antibiotice cu spectru larg și agenți antibacterieni (peniciline semisintetice protejate, cefalosporine, macrolide, derivați de imidazol), dar numai dacă se detectează un factor cauzal al endometritei cronice sau exacerbarea acesteia,
- terapia anti-inflamatorie, inclusiv medicamentele antiinflamatoare nesteroidiene,
- medicamente care contribuie la corectarea stării imune a corpului,
- mijloace de corectare a microbiocenozelor vaginale,
- medicamente și tehnici de fizioterapie care ajută la restabilirea microcirculației, normalizează regenerarea țesuturilor, procesele metabolice în ele și imunitatea locală.
Când puteți rămâne gravidă după o sarcină ratată?
Termenul de rezoluție este considerat prima zi a noului ciclu menstrual. După ce menstruația ei este restaurată în perioada corespunzătoare, dar uneori pot apărea în 1,5 luni. Cu toate acestea, planificarea următoarelor sarcini trebuie să fie recomandată nu mai devreme de jumătate de an.

Aceasta este perioada minimă în care, atunci când se efectuează un tratament adecvat, recuperarea are loc după aceste modificări și tulburări (modificări hormonale și tulburări psihologice, endometritis etc.) care au apărut ca urmare a unei afecțiuni patologice.
Pentru a-l proteja, se recomandă administrarea contraceptivelor orale combinate ("Regulon"), precum și combinația acestora cu forma activă a acidului folic - levofolatom de calciu ("Yarin Plus" și "Jess Plus"). Aceste medicamente, în plus față de efectul contraceptiv, au și alte proprietăți pozitive în ceea ce privește reabilitarea stratului endometrial al uterului după rezolvarea unei sarcini care nu se dezvoltă:
- reducerea riscului de a dezvolta procese inflamatorii infecțioase în organele genitale interne prin creșterea vâscozității mucoasei canalului cervical, reducerea diametrului și creșterea lungimii cervixului, reducerea pierderilor de sânge în timpul menstruației, eliminarea necoordonării contracțiilor miometrului și a tuburilor uterine,
- contribuie la dezvoltarea mai intensă a factorilor (imunoglobulinele "A" și "G") ale imunității locale, ceea ce reduce în mod semnificativ riscul de apariție a inflamației aseptice,
- Într-adevăr prevenirea sarcinii oferă organismului timp pentru a restabili sursele de plastic și de energie.
Absența concepției în termen de șase luni oferă o șansă corpului mamei în ceea ce privește pregătirea deplină pentru o implementare mai reușită a următoarei încercări de maternitate.
profilaxie
Pentru a preveni un avort ratat, excluderea, dacă este posibil, a factorilor de risc de mai sus, tratamentul bolilor infecțioase ginecologice și a proceselor inflamatorii, restaurarea eubiozelor mediului vaginal, corecția hormonală, precum și corectarea stării imunitare a corpului și a patologiei somatice extragenetice cronice.
Pentru a corecta raportul dintre hormonii sexuali în dezechilibrul lor în direcția deficienței progesteronului, femeile cu avort spontan și planificarea acestora din urmă sunt recomandate Duphaston, care are un efect gestagen. Ingredientul său activ este didrogesteronul.
Cu reabilitarea în timp util, este posibil să se prevină pierderea sarcinii ulterioare la 67% dintre femei, în caz contrar această cifră nu depășește doar 18%.
Toate femeile care au avut cel puțin un avort ratat trebuie să efectueze o examinare cuprinzătoare, de preferință cu incluziune și consiliere genetică medicală, în special cu avort spontan, tratament și pregătire adecvată ulterioară pentru sarcina planificată.
Cauzele înghețate de sarcină
Deci, de ce întrerupe sarcina? Motivele pentru acest fenomen foarte mult. Conform mecanismului care inițiază procesul patologic, ele sunt în mod convențional împărțite în mai multe grupe mari:
1. Procesul inflamator-inflamator. Următoarele virusuri domină: rubeola, toxoplasmoza, virusul herpesului și citomegalovirusul. Infecțiile genitale nu își pierd importanța (gonococi, chlamydia, etc.). Uneori o infecție virală banală (rece) provoacă eșecul sarcinii, deoarece orice virus poate pătrunde în celulă și poate deteriora miezul acesteia, ceea ce duce la disfuncții sau deces.
2. Cel mai nefavorabil este infecția după debutul sarcinii (primar) în absența imunității la infecție în organism.
În stadiile incipiente ale infecției duce la moartea embrionului și, ulterior, la dezvoltarea anomaliilor sale. Infecția atacă sarcina din mai multe părți:
- distrug comunicarea peretelui uterin cu embrionul / fătul și eventual se dezvoltă tulburări trofice,
- afectează în mod direct organismul în curs de dezvoltare,
- să stimuleze secreția de prostaglandine, care acționează toxic asupra embrionului sau să perturbe microcirculația normală la locul atașării sale la endometru.
3. Anomalii cromozomiale și tulburări genetice. Un ou fertilizat conține cromozomi pe care părinții ei i-au dat-o. Numărul lor este strict reglementat - 23 de persoane. Dacă un cromozom suplimentar sau o genă deteriorată este moștenită de embrion, evoluția ulterioară apare incorect - se formează defecte multiple care sunt incompatibile cu viața. Într-o astfel de situație, încetarea dezvoltării ulterioare a sarcinii este un mecanism de protecție planificat de natură, care vă permite să "selectați" numai embrionii cu drepturi depline și supraviețuitori.
Cauzele anomaliilor cromozomiale sunt adesea:
- diviziunea incorectă a celulelor, atunci când cromozomii masculi (Y) și femele (X) din ou și sperma nu sunt separați,
- eșecul mecanismului de fertilizare, de exemplu, în timpul fuziunii oului cu două celule masculine (dispermie),
- încălcări ale diviziunii (mitozei) unui ou bine format, atunci când cromozomii se dublează, iar citoplasma celulei nu.
Cu cât perioada de îngrășare este mai mică, cu atât este mai mare frecvența anomaliilor cromozomiale (până la 95%).
Cu toate acestea, după apariția dezvoltării embrionare normale, poate apărea o anomalie genetică, cu participarea efectelor negative ale medicamentelor, radiației, alcoolului și a altor factori nedoriți.
În familiile cu boli ereditare (de exemplu, gena hemofiliei), fătul primește anomalii genetice de la părinți.
4. Disfuncție hormonală. După ovulația completă, modificările structurale și funcționale apar în țesuturile ovarului pentru a menține sarcina potențială. În locul foliculului din care a ieșit oul, se formează un corp galben. Acesta servește ca o glandă hormonală temporară. Dacă apare o sarcină, corpul luteal secretă progesteronul pentru a preveni încetarea acestuia. Mai târziu, corpul luteal trece releul hormonal la placentă. Deficitul de progesteron este întotdeauna amenințat de dezvoltarea sarcinii.
Disfuncția tiroidiană și un exces de androgeni afectează negativ dezvoltarea embrionului.
5. Patologie autoimună.
Toate procesele autoimune se desfășoară într-un singur scenariu - producția de anticorpi pentru combaterea propriilor celule, care sunt percepute ca străine (antigene). Anticorpii maternali atacă celulele embrionului și sarcina se oprește.
6. Patologia spermei (teratozoospermie). Structura anormală a celulelor germinale masculine nu implică procesul de fertilizare corectă.
7. Eșecul endometrului pe fondul recidivei repetate (avort) sau inflamației cronice. Un endometru deteriorat nu este în măsură să dețină embrionul pentru o perioadă lungă de timp, astfel încât sarcina este terminată.
8. Factori indirecți. Cheia succesului și încheierea sarcinii este bunătatea mamei, determinată de natura dietei, de ritmul de viață corect, de starea sistemului nervos și de atitudinea personală față de sănătatea sa.
Uneori rata avortului este diagnosticată după fertilizarea in vitro (FIV). Cu toate acestea, "vinovatul" este mai des nu procedura însăși, ci doar motivele care nu au permis unei femei să rămână gravidă în mod obișnuit.
Primele semne ale avortului pierdut
Primul semnal că embrionul / fătul a încetat să se dezvolte este dispariția tuturor simptomelor inerente în timpul sarcinii. Lista acestor simptome depinde de perioada de gestație.
"Simțiți-vă" avortul pierdut, sau mai degrabă simptomele inerente, fără măsuri suplimentare de diagnosticare, femeia gravidă nu poate fi sigură. O excepție este situația când, la o dată ulterioară, atunci când mișcările fetale sunt bine resimțite, iar femeia gravidă își dă seama că ei s-au oprit cu totul. Toate celelalte senzații subiective nu sunt specifice, deoarece pot fi provocate de alte patologii. De aceea, indicatorii de laborator și ultrasunetele sunt de o importanță capitală.
Uneori, dacă corpul încearcă să rezolve singură problema și să elibereze mama unui embrion mort, sângerarea apare atunci când semnele de sarcină dispare. Cele mai multe avorturi pierdute se termină în acest fel - tipul de avort spontan.
Așa cum am menționat deja, natura întotdeauna urmărește să păstreze numai embrionii sănătoși pentru o femeie, astfel că nu toate ouăle fertilizate continuă să se dezvolte. În majoritatea cazurilor, concepția incorectă se termină cu o întrerupere spontană timpurie, prin urmare, printre toate episoadele de avort spontan, se înregistrează o sarcină care nu se dezvoltă (45-88%). Adesea, dacă sarcina se oprește destul de devreme, această situație arată ca o altă menstruație, care a venit cu o mică întârziere.
Diagnosticul sarcinii congelate
Lista măsurilor de diagnosticare pentru sarcina gravidă este mică și este aproape identică atât pentru termenii precoce, cât și pentru cei cu întârziere în ceea ce privește apariția patologiei.
Căutarea diagnostice include:
1. Studiul plângerilor care pot conține semne care indică moartea embrionului / fătului: dispariția bruscă a simptomelor asociate cu sarcina, nici o mișcare a fătului, descărcarea vaginală sângeroasă și durerea caracteristică.
2. Examenul ginecologic. Este cel mai relevant în primul trimestru, când sarcina este încă mică, iar uterul nu mai crește în funcție de perioada de gestație. Uterul este palpat la fiecare vizită la femeia gravidă și comparată cu perioada preconizată. Dacă vârsta gestațională este tocmai dificil de calculat, chiar dacă există o eroare în calcule, uterul trebuie să crească.
Dacă fătul moare pentru o perioadă mai lungă de 14 săptămâni, când este privit în oglinzi, mucusul brun închis care intră în cavitatea vaginală din canalul cervical este bine vizualizat.
În perioadele ulterioare, magnitudinea uterului gravid este măsurată prin metode externe, și anume prin înălțimea fundului. Se determină prin plasarea marginea palmei pe stomac în locul în care devine greu de la moale.Folosind o bandă, măsurați distanța de la mijlocul osului pubian până la locul unde palma sa oprit. Rezultatele obținute sunt comparate cu parametrii general acceptați ai normei.
Acest simptom nu este patognomonic, dar în combinație cu alții, are o valoare importantă.
3. Studii hormonale. Nivelul gonadotropinei corionice umane după moartea embrionului nu scade instantaneu, dar dacă este măsurat în dinamică, se poate constata că cantitatea de hormon nu se modifică sau scade.
Pentru diagnosticul sarcinii care se estompează, este necesar să se țină cont doar de testele cantitative pentru prezența gonadotropinei în sânge, deoarece, spre deosebire de testele rapide (hCG în urină), determină nu numai prezența hormonului, ci și concentrația acestuia. Este tocmai pentru că hCG, după moartea embrionului, rămâne în organism timp de câteva săptămâni, este inutil să efectueze independent testele de sarcină - rezultatul va fi pozitiv dacă embrionul este mort.
4. Măsurarea dinamicii temperaturii bazale. O tehnică indirectă, destinată numai celor care au folosit-o în afara sarcinii și cunoaște natura individuală a modificărilor temperaturii bazale.
Măsurătorile sunt efectuate după trezirea în mod repetat. De regulă, sarcina crește temperatura bazală (peste 37 ° C), iar după moartea embrionului scade.
5. Scanarea cu ultrasunete este considerată metoda cea mai eficientă și mai sigură pentru diagnosticarea unei sarcini pierdute. Detectează decolorarea sarcinii cu mult înainte de apariția unei clinici strălucitoare.
Există două tipuri ecografice de avort ratat:
- Anemionar tip I: nu există embrion în uter, este vizualizat un ovul gol fertilizat, care nu depășește 2,5 cm în diametru, uterul nu corespunde (mai puțin decât) perioadei așteptate.
- Anembrionia de tip II: nu există nici un embrion în uter, dar părțile sale separate se găsesc, mai des - un fragment al coloanei vertebrale, filetele membranelor fetale (corion) nu sunt exprimate. Spre deosebire de cel precedent, primul tip, cu această variantă de uter anembryonic, continuă să crească cu viteza prescrisă.
În perioadele ulterioare (de-al treilea trimestru de sarcină) moartea fetală, se stabilește fără întârziere un studiu cu ultrasunete - imediat după moartea sa, când deviațiile pronunțate în structura scheletului fetal și în structura oaselor sale sunt clar definite.
Echipamentul ultrasonografic modern este capabil să înregistreze activitatea cardiacă a embrionului / fătului. Dacă studiul nu este înregistrat, moartea intrauterină suspectă. Cu toate acestea, trebuie remarcat că, uneori, atunci când este examinat cu echipament inadecvat, bătăile inimii unui embrion / fetus sănătos rămân "neobservate", prin urmare rezultatele obținute sunt întotdeauna comparate cu alte simptome sau se repetă încă o dată.
6. Când se termină sarcina, concentrația de hormoni placentari, în special progesteronul, scade mereu. Dacă rezultatele mai multor teste arată o scădere constantă a hormonului "principal", trebuie să vă gândiți la o sarcină terminată.
Tratamentul avortului ratat
Pentru a vindeca un avort ratat, poate exista doar o singura metoda - pentru al scoate din cavitatea uterina. Nu există alte metode de terapie. În multe moduri, tacticile de tratament sunt determinate de perioada de gestație și de situația specifică, dar femeia gravidă este întotdeauna internată în spital.
Contrar concepției greșite a populației, o sarcină care nu se dezvoltă nu este întotdeauna instrumentală. În plus, în unele dintre cele mai favorabile situații, este posibilă o tactică de așteptare și de așteptare, când, pentru o perioadă scurtă de timp, este posibil să se lase natura să scape de conținutul uterin.
Toate tratamentele disponibile sunt clasificate în:
1. Neintervenția din exterior în condiții de observație dinamică constantă sau tactici de așteptare.Oulul fetal și organismul matern formează un singur sistem funcțional hormonal menit să păstreze sarcina și să controleze dezvoltarea acesteia. Acestea funcționează exclusiv împreună, iar rezultatul acestei "cooperări" este secreția de progesteron, care este responsabilă pentru menținerea sarcinii. Dacă această legătură importantă este întreruptă, așa cum se întâmplă atunci când există o amenințare de încetare anticipată a sarcinii (pierdere de sarcină), apare o restructurare a endometrului în zona de atașare a placentei, prin urmare embrionul nu se ține bine la locul de atașament. Pierderea de sarcină congelate diferă de avortul spontan prin faptul că embrionul perturbă metabolismul progesteronului, iar acest lucru, la rândul său, declanșează suspendarea dezvoltării ulterioare a sarcinii.
Când se oprește sarcina, nivelul hormonilor placentari scade, astfel că este posibilă o avort spontan. Tehnicile de așteptare se bazează pe această caracteristică. Din nefericire, este folosit rar. Imobilizarea la începutul sarcinii nu se manifestă clinic de multe ori și atunci când o femeie ajunge la un medic, un embrion colaps provoacă complicații periculoase (inflamație, intoxicație, sângerare și altele asemenea) care necesită măsuri urgente.
2. Metode medicale.
Cu o perioadă scurtă (de obicei până la 8 săptămâni), este permisă o tehnică similară avortului medical convențional. Tabletele sunt utilizate pentru a suprima secreția de progesteron (Mifepriston), iar apoi analogii de prostaglandină E1 (Misoprostol) sunt injectați vaginal, iar după câteva ore, sarcina eșuată este expulzată.
Această tehnică este folosită uneori în al doilea trimestru, dacă situația clinică permite acest lucru.
În perioadele ulterioare, întreruperea sarcinii pierdute nu diferă în ceea ce privește performanța față de cea în cazul unei sarcini normale (avort târziu). O metodă foarte eficientă și cea mai puțin traumatizantă de golire a uterului în timpul morții târzii fetale este considerată introducerea medicamentelor care încep "livrarea" intra-umal (în uter). Sterile soluții hipertonice (clorură de sodiu și glucoză) sunt injectate astfel încât să fie între uter și membranele membranelor (amnion). Fluidul injectat treptat exfoliază membrana fetală din peretele uterin, care, ca răspuns, începe să refacă contractul, imitând procesul generic obișnuit. Uneori se pregătește preliminar pentru muncă improvizată, cu medicație și cervix, astfel încât țesuturile să devină moi și elastice.
Nu este necesară o "curățare" chirurgicală după un avort ratat, eliminată prin tehnicile descrise, în cazul în care există complicații (de exemplu, dacă un fragment din ovulul ovarian sau membrana este reținut în uter), acesta poate fi utilizat.
3. Metode chirurgicale.
Cu o sarcină fără dezvoltare în vârstă de până la 14-16 săptămâni, un ou fertilizat mort este eliminat simultan, așa cum se face cu un avort operativ convențional - prin chiuretaj (curettage) sau prin aspirație în vid. Indiferent de metoda aleasă, se efectuează un control hysteroscopic obligatoriu pentru a asigura îndepărtarea completă a țesutului patologic din cavitatea uterină. De asemenea, histoscopia este necesară pentru diagnosticarea cea mai precisă a localizării embrionului, iar după procedură, vă permite să tratați întreaga cavitate uterină cu agenți antiseptici.
După ce embrionul / fetusul neviabil este îndepărtat în orice mod acceptabil, se continuă măsurile terapeutice. Dacă este necesar, medicamentele sunt introduse pentru a ajuta mușchii uterini să readucă uterul la starea inițială. Este necesar să se realizeze o prevenire completă a procesului inflamator sau să se vindece unul existent.
Chiar și în absența oricăror efecte negative după procedură (după una / două săptămâni), se efectuează testarea cu ultrasunete, de obicei este efectuată de două ori.Este necesar pentru diagnosticarea proceselor de regenerare endometrială, în plus, este necesar să se asigure că cavitatea uterină este complet curată de țesuturi neviabile.
Din nefericire, există încă situații în care, fără a folosi metodele tradiționale, femeile care au avorturi timpurii recurg la serviciile medicinii tradiționale. Fără îndoială, există preparate din plante care pot stimula contracțiile mușchilor uterini pentru a "expulza" fătul mort. Cu toate acestea, dacă decideți să faceți un pas atât de frivol, trebuie să fiți conștienți de următoarele consecințe:
- medicina tradițională are efectul așteptat foarte rar,
- sângerarea apărută nu înseamnă deloc că embrionul mort a părăsit uterul, uneori astfel de evacuări apar numai cu abrupția placentară,
- când embrionul moare, se prăbușește și numai fragmente din acesta pot ieși,
- astfel de acțiuni pot provoca sângerări severe și toate efectele lor negative,
- avortul pierdut este "înconjurat" de procesul inflamator, care trebuie gestionat doar cu medicamente după evacuarea embrionului mort,
- avortul ratat are întotdeauna un motiv serios, trebuie găsit și eliminat pentru a evita repetarea scenariului negativ și acesta este doar un specialist.
Consecințele avortului pierdut
Deoarece eliminarea unui avort ratat prin tehnica de execuție este în multe privințe similară procedurii de întrerupere a unei sarcini nedorite "sănătoase", consecințele negative pentru ele parțial coincid.
Cele mai probabile complicații sunt:
- Infecție. Prelungirea șederii țesuturilor moarte în cavitatea uterină provoacă în mod inevitabil o inflamație aseptică. La început, aceasta nu amenință pacientul, dar în absența tratamentului adecvat, o infecție (infecție secundară) se alătură procesului inflamator existent. Toxinele și bacteriile "otrăvesc" corpul feminin, iar acest lucru este plin de sepsis și DIC, ambele condiții fiind amenințătoare pentru viață.
Un proces inflamator local cu infecție ulterioară poate fi declanșat de procedura de chiuretaj în sine.
- Amânarea unor părți ale ovulului decedat după îndepărtarea acestuia. Atât timp cât țesutul "străin", chiar și cel mai mic fragment, rămâne în cavitatea uterină, uterul nu se poate contracta, prin urmare, sângerarea nu se poate opri.
- deteriorarea mecanică a peretelui uterin.
- Infertilitate. Probabilitatea acestei complicații după eliminarea unei sarcini înghețate este comparabilă cu cea a unui avort. Riscul infertilității uterine este, de regulă, mai ridicat în categoria femeilor cu procese inflamatorii cronice în uter, precum și în cazul celor care au suferit în mod repetat procedura de chiuretaj.
În cazul în care embrionul este îndepărtat cu grijă și măsurile de prevenire ulterioare sunt luate în totalitate, consecințele pentru sănătatea reproducerii sunt reduse la zero. Până la 90% dintre femeile care au avut o sarcină înghețată timpuriu pot rămâne gravide și pot purta copii fără probleme grave.
Există o situație precară de proastă atunci când sarcina se oprește în mod repetat. Această situație necesită cauze serioase hormonale, imunitare sau genetice, deseori ascunse.
Tratamentul avortului spontan
Dacă suspectați un avort ratat, o femeie trebuie spitalizată urgent.
După examinare (hCG, ultrasunete în stadiile incipiente și ACE în trimestrul II, coagulogramă), embrionul este evacuat cu grijă.
O varianta cu tactici in asteptare este posibila atunci cand embrionul este mort mai putin de 2 saptamani (daca sa intamplat in stadiul incipient al sarcinii) si nu exista semne de avort care a inceput si ca uterul este infectat. În astfel de cazuri, nivelul hCG în corpul femeii scade rapid, apar contracții uterine și oul fertilizat este împins.Cu toate acestea, cel mai adesea recurg la utilizarea metodei chirurgicale, și anume, membranele cu ovul sunt răzuite sau supuse aspirației în vid.
Este, de asemenea, posibil să se utilizeze avortul medical (pentru perioade de până la 7 săptămâni) prin prescrierea unui blocant de progesteron, Mifegin.

După o operație chirurgicală sau o altă eliberare a cavității uterine din embrion, isteroskopia se efectuează fără întârziere. În perioada postoperatorie, antibioticele sunt necesare pentru a împiedica dezvoltarea bolii choriale și a endometritei.
În cazul decesului fetal după 14-16 săptămâni, evacuarea se efectuează prin administrarea transcervicală (amniocenteză) a unei soluții de clorură de sodiu hipertonică sau a prostaglandinei sau prin administrarea intravenoasă a unei soluții de prostaglandină.
""


